Причины пароксизмальной. Наджелудочковая пароксизмальная тахикардия на ЭКГ. Пароксизмальная тахикардия причины
Иногда частота сердечных сокращений «беспричинно» увеличивается — врачи фиксируют в течение одной минуты 140-250 ударов. Это и есть пароксизмальная тахикардия. При этом сердечный ритм остаётся регулярным и правильным. Приступы учащённого сердцебиения возникают под воздействием эктопических импульсов, при этом нормальный полностью ими замещается.
Обычно генерация эктопических импульсов происходит в желудочках, атриовентрикулярном соединении либо предсердиях. Пароксизмальную тахикардию врачи относят к разновидностям аритмии. Нам предстоит изучить эту патологию во всех подробностях и выяснить, как с ней бороться. Но перед этим попробуем разобраться в общей картине патологии.
Картина болезни и её классификация
Пароксизмальная тахикардия бывает (в основном) желудочковой и наджелудочковой. В этой статье мы будем рассматривать второй вариант. Существует три системы классификации заболевания. Механизм развития позволяет выделить реципрокную, многофокусную и эктопическую (очаговую) формы тахикардии. По характеру протекания недуг бывает острым, рецидивирующим и хроническим.
Что же касается локализации, то здесь тахикардия делится на:
- предсердную;
- желудочковую;
- предсердно-желудочковую.
Если диагностирована наджелудочковая пароксизмальная тахикардия, происходит прекращение контроля сердечных сокращений источником импульсов. Сигналы начинают поступать из «неправильного» очага автоматизма.
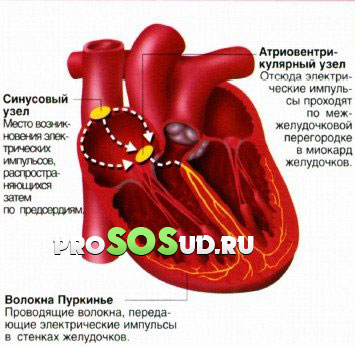
Локализоваться этот очаг может в предсердной либо предсердно-желудочковой областях. Иными словами, очаг патологии находится выше сердечных желудочков. Это первый механизм возникновения проблемы.
Второй механизм связан с циркуляцией импульса, «путешествующего» в пределах замкнутого круга. Подобная циркуляция служит причиной аномально завышенных сердечных сокращений. Медики назвали этот феномен «повторным входом» возбуждения.
Подобное состояние характерно для суправентрикулярной пароксизмальной тахикардии - оно возникает вследствие прохождения импульса «окольными» путями.
Пароксизмальная наджелудочковая тахикардия
Собственно, это целая группа заболеваний, характеризующихся нарушениями сердечного ритма. Источник проблем может скрываться в синусовом или атриовентрикулярном узлах, а также в области предсердий. «Обходные» пути мы упоминали выше. У наджелудочковой тахикардии также имеется своя классификация:
- Синусовая спонтанная тахикардия . Ритм сердца постоянно учащается. Среди причин — эмоциональные перенапряжения, физические нагрузки, врождённые патологии, употребление токсических веществ и некоторых лекарственных препаратов. Пациенты жалуются на обмороки, головокружения, нехватку кислорода, загрудинные боли и учащённое сердцебиение.
- Синусовая узловая реципрокная разновидность патологии . Ритм учащается приступообразно. Исходной патологией зачастую является синусовая брадикардия. Симптоматика пароксизмов выражена слабо, а страдать от болезни могут не только мужчины и женщины преклонного возраста, но и маленькие дети.
- Предсердная фокальная тахикардия . Ритмичные импульсы направляются к предсердиям, исходя из некоего фокуса возбуждения. Патология протекает на фоне инфекционных поражений миокарда, лёгочно-сердечных (хронических) аномалий, кардиомиопатий и инфаркта. Провокаторами выступают перерастяжение предсердий, ацидоз, алкалоз, гипоксия, передозировка Дигиталиса и гипокалиемия.
- Предсердная многофокусная тахикардия . Эта разновидность аритмии протекает на фоне лёгочных патологий, осложнённых гипоксией и электролитным дисбалансом.
- Предсердно-желудочковая узловая разновидность . Лидер по степени распространённости. Обычно этим недугом страдают женщины, возраст которых перешагнул 32-летний рубеж. Основные причины - ИБС, сердечные пороки, артериальная гипертония. Узловую тахикардию провоцируют алкоголь, курение и стресс, физические нагрузки, сердечные гликозиды и кофеин.
Причины патологии
Патология обладает мультифакторной природой. Это означает, что причины пароксизмальной тахикардии многочисленны и весьма разнообразны . Безусловно, рассматривать их нужно в срезе вышеупомянутой классификации, но общие тенденции мы обозначить можем.
Вот они:
- Повышение тонуса нервной системы (симпатического отдела). Проблема заключена во множественных стрессах, ведущих к выбросам адреналина (а также норадреналина) и росту концентрации этих веществ в крови.
- Дистрофические изменения мышцы сердца (постинфарктный и атеросклеротический кардиосклероз, врождённые пороки, миокардит, тяжёлые инфекции и диффузный зоб).
- Стабильное рефлекторное раздражение, источник которого локализуется в поражённых патологиями органах. Чаще всего наблюдается при болезнях пищеварения, дыхательных органов, позвоночного столба (спондилоартроз, остеохондроз).
- Токсические поражения, имеющие лекарственную природу (хинидин, препараты наперстянки).
- Дополнительные пути, через которые проводится сердечный импульс (приобретённые и врождённые).
- Острые либо хронические интоксикации (промышленные вещества, наркотики, алкоголь).
Симптомы - как распознать болезнь
Начало болезни обычно внезапное, но при этом оно отчётливо прослеживается. Продолжительность приступа варьируется в широком спектре - пациент может страдать несколько секунд либо несколько суток. Вначале пациент ощущает толчок, после которого стартует усиленное сердцебиение. ЧСС возрастает резко и может перевалить за 220 ударов. Приступ нередко сопровождается следующими симптомами:
- шумом в голове;
- головокружением;
- ощущением сжимания сердца;
- гемипарезами и афазией (редко).
Перечисленные симптомы наблюдаются перед пароксизмальными приступами и служат своеобразным «звоночком». Во время приступа состояние пациента может оставаться терпимым, но порой наблюдается дрожь пальцев, потемнение в глазах, чувство удушья.
Существует вероятность неврологических нарушений — гемипарезов и речевых расстройств. Затяжной приступ крайне опасен для здоровья пациента, поскольку сердечная мышца теряет свою функциональность.
Современные диагностические методы
Чтобы выяснить, действительно ли у вас пароксизмальная тахикардия, необходимо провести целый комплекс исследований. Диагностика всегда начинается с первичного сбора данных - врач расспрашивает больного о симптомах и выясняет, нет ли у него врождённых патологий. Основной диагностический инструмент — ЭКГ. Для приступа характерны искажения зубца Р - его полярности, формы и локализации.
Диагностировать предсердную форму патологии позволяет типичное расположение зубца относительно комплекса QRS. Если пароксизм испускает желудочково-предсердное соединение, зубец Р становится отрицательным и сливается с комплексом QRS (либо локализуется позади него).
Иногда электрокардиографии недостаточно для полноценной диагностики - в этом случае врачи прибегают к суточному мониторингу ЭКГ. Пароксизмальная тахикардия при таком виде исследования проявляется эпизодически.
Ряд случаев предусматривает более сложные формы диагностики. Вам могут назначить эндокардиальную электрокардиограмму. Она осуществляется посредством введения электродов в сердце. Существует и несколько видов исследований, позволяющих исключить органические патологии. Вот они:
- УЗИ сердца;
- МСКТ сердца.
Случился приступ - что делать?
Врачи займутся лечением пароксизмальной тахикардии уже после приступа. А что делать, если вас или вашего близкого человека "накрыло" учащённым пульсом и прочими неприятными признаками? Доврачебный этап первой помощи предусматривает искусственную стимуляцию блуждающего нерва - именно он способен уменьшить ритм сердечных сокращений. Варианты воздействия таковы:
- вызов рвотных движений (в глотку засовываются два пальца, как при отравлении);
- надавливание на глаза (умеренные, без фанатизма);
- массирование брюшного пресса.
Эффективной считается и принудительная стимуляция каротидного синуса. Искать это образование нужно в области шеи - оно выделяется при повороте головы. Синус необходимо с двух сторон крепко сдавить пальцами, делая это попеременно. Этот приём нужно выполнять с максимальной осторожностью, если пациент находится в преклонном возрасте.
Оборвать приступ могут и другие факторы:
- натуживание;
- задержка дыхания;
- умывание ледяной водой;
- поворот головы;
- проглатывание твёрдой пищи.
Лечение и профилактические меры
После купирования приступа нужно вызвать врача и приступить к профессиональному лечению. В отдельных случаях требуется незамедлительная госпитализация. Неотложная помощь может быть оказана как в машине «скорой помощи», так и в стационарных условиях.
Принимаются следующие меры:

- внутривенно вводятся антиаритмические препараты;
- струйно внутривенно внедряется аденозинтрифосфат (это средство пресекает повторное возбуждение);
- вводятся (внутривенно) антагонисты кальция;
- осуществляется электроимпульсная терапия (при внезапном снижении АД).
Тактика лечения разрабатывается индивидуально, она зависит от этиологии, формы и частоты аритмии. Также учитывается наличие сопутствующих осложнений.
Если у вас обнаружена пароксизмальная тахикардия, приготовьтесь к госпитализации (причём экстренной) . Исключения встречаются крайне редко.
Врачебная помощь
После купирования первого приступа пациента направляют в кардиологическое отделение. Теперь основная задача врачей - предотвратить развитие сердечной недостаточности. Если пароксизмальная тахикардия прогрессирует (наблюдаются частые приступы), показана плановая госпитализация. В дальнейшем пациент наблюдается амбулаторно, записавшись к кардиологу.
Пароксизмальная тахикардия лечится антиаритмическими и противорецидивными средствами. Тактика будет зависеть от переносимости и частоты приступов. Регулярное вмешательство врачей требуется при острых и затяжных пароксизмах, а вот короткие приступы больной может купировать самостоятельно.
Длительная противорецидивная терапия предусматривает применение следующих препаратов:
- противоаритмические средства (хинидин, этмозин, дизопирамид, амиодарон, этацизин);
- сердечные гликозиды (целанид, дигоксин);
- β-адреноблокаторы.
Последняя группа веществ снижает вероятность возникновения мерцания желудочков. Стоит учесть, что β-адреноблокаторы хорошо сочетаются с противоаритмическими препаратами. А вот постоянный приём гликозидов предупреждает возможные рецидивы. К сожалению, лекарственная терапия не всегда оказывается эффективной.
Хирургическое вмешательство
Цель хирургического вмешательства - разрушение аномальных источников, сбивающих нормальный сердечный ритм. Практикуется также имплантация электрокардиостимуляторов. Как вы помните, одним из методов диагностики является внедрение в миокард специальных электродов. Именно с них снимаются кардиограммы, позволяющие локализовать патологические импульсы.
Деструкция осуществляется несколькими способами:
- лазерным излучением;
- высокими/низкими температурами;
- электрическим током;
- механическими колебаниями.
Имплантация дефибриллятора и электрокардиостимулятора предусматривает механический контроль за вероятными приступами. Пароксизмальная тахикардия будет остановлена мгновенно, поскольку прибор включается автоматически. Правильный ритм искусственно "навязывается" сердцу больного. Для многих подобная операция станет гарантией выживания.
Профилактика
Пароксизмы всегда протекают на фоне основного заболевания. Поэтому профилактика базируется на оперативном выявлении причин патологии. Самые распространённые варианты - пороки сердца, кардиомиопатия, эндокринные нарушения.

Стоит отказаться от употребления спиртного и любых наркотических средств. Контакт с токсическими веществами (бытовыми и промышленными) должен быть срочно устранён.
Своевременная диагностика тахикардии может спасти вашу жизнь. Также рекомендуется вторичная профилактика - исключение физических и психических нагрузок и уже упоминавшихся вредных привычек.
Сюда же относится приём антиаритмических и седативных препаратов. Не забывайте дышать свежим воздухом и вести подвижный образ жизни.
Вероятные осложнения и прогноз
Если частота ритма превысит 180 ударов, есть вероятность возникновения мерцания желудочков. С сердечной недостаточностью и нарушенным ритмом шутить нельзя. Сегодня вам повезло, завтра - нет.
Вот перечень возможных осложнений:
- отёк лёгких;
- кардиогенный шок;
- сердечная недостаточность;
- инфаркт миокарда;
- стенокардия.
Самые радужные прогнозы касаются эссенциальной суправентрикулярной формы недуга. Большая часть пациентов годами сохраняет трудоспособность и противостоит аритмии. В медицинской практике зафиксированы случаи самоизлечения. Что касается суправентрикулярной тахикардии, то здесь всё зависит от эффективности лечения основного заболевания.
Желудочковая форма грозит самым негативным прогнозом. Патология миокарда прогрессирует, а среди последствий наибольшую угрозу представляют обширная ишемия, острый инфаркт, первичные кардиомиопатии, рецидивирующий миокардит и тяжёлая миокардиодистрофия. Если осложнения отсутствуют, пациенты могут выживать на протяжении нескольких десятилетий.
Летальный исход может настичь пациентов, перенёсших операцию либо внезапную клиническую смерть, а также тех, кто страдает от врождённых сердечных пороков. Будьте осторожны, следите за своим здоровьем!
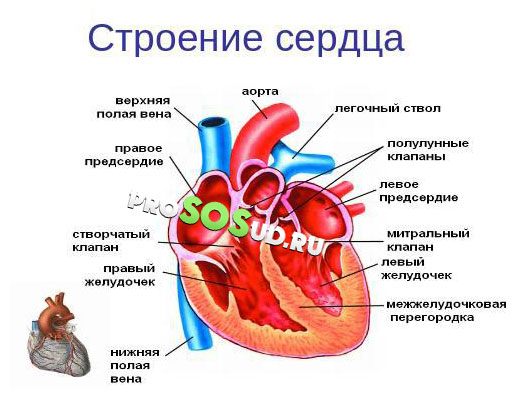
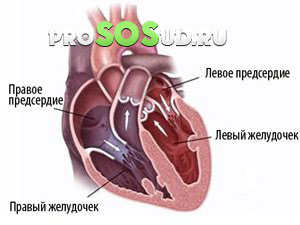
Пароксизмальная тахикардия – это процесс внезапного появления сердцебиения (пароксизма), характеризующегося регулярным ритмом и частотой ударов более ста в минуту, а также такого же внезапного прекращения этого приступа. Всё это происходит под воздействием импульсов эктопического свойства, которые замещают нормальный ритм синуса. В основном, эти импульсы генерируются в желудочках, соединении атриовентрикулярного характера и предсердиях.
Пароксизмальная тахикардия по этиологическим и патогенетическим критериям очень похожа на экстрасистолию, поэтому несколько подряд следующих экстрасистол рассматриваются как непродолжительный тахикардический пароксизм.
Пароксизмальная тахикардия – это неэкономная работа сердца при неэффективном кровообращении, поэтому появление пароксизмов, которые развиваются в результате кардиопатологии, становятся причиной недостаточного кровообращения. Практически у 25% больных при проведении длительного ЭКГ-мониторирования удаётся выявить пароксизмальную тахикардию в разных формах проявления.
В основном эти тахикардии представляют собой такие формы, как желудочковая, предсердная и атриовентрикулярная (предсердно-желудочковая), зависящие от места локализации характерных импульсов патологического свойства. А вот наджелудочковая или суправентрикулярная форма представляет собой объединение пароксизмальной тахикардии предсердия (ППТ) и ПЖ (предсердно-желудочковая).
Кроме того, различают несколько видов пароксизмальной тахикардии, отвечающих за характер течения тахикардии. Это острая, хроническая или постоянно возвращающаяся, а также непрерывно рецидивирующая форма. Течение последней аритмии может растянуться на годы и вызвать кардиомиопатию аритмогенного дилатационного характера и недостаточную работу кровообращения.
Пароксизмальная тахикардия бывает также реципрокной в результате re-entry в СУ (синусовый узел), а также выступает в виде эктопической и многофокусной формы.
Как правило, процесс развития внезапного биения сердца представляет собой повторяющийся вход импульса и циркулирующее возбуждение вкруговую по типу re-entry. В редких случаях пароксизм возникает как следствие появления патологического автоматизма. Однако, несмотря на все процессы образования данного вида аритмии, всегда первой развивается экстрасистолия.
Пароксизмальная тахикардия причины
Непосредственными причинами возникновения приступа пароксизмальной тахикардии у молодых, являются этиологические факторы функционального характера, к которым относятся различные стрессы, как психического, так и физического свойства. Известно, что любая стрессовая реакция всегда сопровождается увеличением в крови норадреналина и адреналина.
На момент приступа в виде пароксизмов тахикардии, а в некоторых случаях и до его начала, в крови значительно увеличивается количество катехоламинов. А вот в период между приступами эти показатели нормализуются. Таким образом, значительное увеличение в крови катехоламинов с одновременной чувствительностью к ним эктопических импульсов, считается одним из принципов образования пароксизмальной тахикардии.
Также многие наблюдения, как клинического, так и экспериментального характера, утверждают, что в образовании пароксизмальной тахикардии, в особенности наджелудочковой формы, огромное значение может иметь нервная система в своём текущем состоянии. Например, пациенты, имея после перенесенной контузии, без патологии со стороны С.С.С., страдали приступами пароксизмальной тахикардии. Кроме того, почти у 30% пациентов при вегето-сосудистой дистонии и неврастении также отмечаются такие приступы.
Довольно часто пароксизмальная тахикардия считается следствием нервно-рефлекторного раздражения, например, при заболеваниях пищеварительного аппарата, почек, жёлчного пузыря, диафрагмы. Несколько реже эти раздражения исходят из средостения, половых органов, поджелудочной железы, плевры, лёгких и позвоночника, вызывая при этом пароксизм тахикардии.
Для пароксизмальной тахикардии желудочковой формы характерно возникновение при тяжёлых сердечных поражениях. Развивающаяся ишемия в различных органах, не только в сердечной мышце, становится причиной образования коронарного , который и способствует процессам возникновения возбуждающего эктопического очага в миокарде с очень большим автоматизмом.
Пароксизмальная желудочковая тахикардия
Данный вид пароксизмальной тахикардии начинается достаточно внезапно и также прекращается. Вызывается пароксизмальная желудочковая тахикардия патологией очагов автоматизма в желудочках. При этом сердечные сокращения достигают более ста ударов в минуту. Пароксизмальная желудочковая тахикардия встречается в основном среди мужского пола (почти 70%).
Причинами образования пароксизмальной желудочковой тахикардии являются различные патологии, такие как ИБС, кардиосклероз после перенесенного инфаркта, кардиомиопатия алкогольного генеза, сердечные пороки, гипокалиемия, стрессовые ситуации, миокардиты, сердечные гликозиды, врождённая патология ПЖТ, аритмогенная дисплазия желудочков, .
Симптоматическая картина зависит от низкого сердечного выброса и характеризуется бледным оттенком кожи и низким давлением. Сердечный ритм, как правило, регулярный от 100 до 200 в минуту, но чаще – 150–180 ударов в минуту.
На электрокардиограмме не определяется зубец Р и признаки, которые позволяют достоверно диагностировать желудочковую пароксизмальную тахикардию. Появляются нормальные, одинаковые комплексы QRS на фоне изменённых полных захватов желудочков, которые говорят о том, что к желудочкам поступает синусовый импульс.
Применяя ЭКГ исследование, выделяют определённые виды данной аритмии: устойчивая при ЧСС в 140–250 уд. в мин. с желудочковыми комплексами одного типа; повторная, при которой эпизоды пароксизмов представлены группами из трёх, пяти или десяти комплексов QRS; медленная – ЧСС 100–140 ударов в минуту, которая длится до 25 секунд (почти тридцать QRS).
Как правило, желудочковые пароксизмальные тахикардии разделяют на двунаправленную ЖТ, пируэт, полиморфную и рецидивирующую. Все данные аритмии характеризуются протеканием, как без симптомов, так и ярким манифестом клинических признаков. Они могут начинаться с появления частого биения сердца, ощущаемого самим больным, так и развития выраженной формы артериальной гипертензии, ОСН, стенокардии и состояний синкопального характера.
Для диагностирования желудочковой пароксизмальной тахикардии применяют методы физикального обследования, ЭКГ, мониторирование по Холтеру, электрофизиологическое обследование внутри сердца и через пищевод, пробы с физическими нагрузками, а также эхокардиография.
Пароксизмальная тахикардия у детей
Данный вид патологии характеризуется изменениями ритма сердца в виде внезапных приступов пароксизмов с ЧСС у старших детей более ста шестидесяти ударов и у детей младшего возраста – более двухсот, при продолжительности характерных приступов в несколько минут, а иногда и часов. У детей пароксизмальная тахикардия считается распространённым видом аритмий с частотой в соотношении один больной ребёнок на 25000.
К причинам, способствующим развитию этой пароксизмальной тахикардии у детей, относятся различные сердечные поражения, нарушения электролитного характера, а также перенапряжения психоэмоционального и физического свойства.
Очень часто появление у детей пароксизмальной тахикардии не обусловлено сердечной патологией и рассматривается как следствие панической атаки.
Механизмом возникновения у детей данной аритмии является круговая волна или повышение автоматизма синоатриального узла, атриовентрикулярного, а также предсердия.
У детей различают суправентрикулярную (наджелудочковую) пароксизмальную тахикардию и желудочковую. При первом варианте отмечается тахикардия, как следствие изменения регуляции вегетативного характера в работе сердца. Второй вариант у детей выявляется достаточно редко и относится к таким состояниям, которые угрожают жизни ребёнка. А вот они уже развиваются при наличии сердечных патологий.
На симптоматическую картину детской пароксизмальной тахикардии влияют многие факторы, как предиспозиционного характера, так и провоцирующего. К таким факторам относятся: неблагоприятно протекающая и , семьи с высоким процентом аномалий нервной системы вегетативного характера, психосоматическими патологиями и неврозами. А также особенность строения проводящей сердечной системы и синдром WPW составляют основу пароксизмальной тахикардии. Характерные приступы на фоне синдрома WPW проявляются почти у 55% детей, поэтому важным моментом в этом случае остаётся подтверждение диагноза с помощью тщательного ЭКГ исследования для этой категории пациентов.
В основном при пароксизмальной тахикардии имеет место хроническая инфекция, нарушение гормонального фона, дискинетические признаки со стороны ЖКТ и жёлчевыводящих путей. Кроме того, иногда отмечается снижение массы тела, особенно после десяти лет. Около 60% детей страдают гипертензионно-гидроцефальным синдромом, что также провоцирует появление пароксизмальной тахикардии.
Приступы пароксизмов тахикардии в основном обусловлены эмоциональным напряжением и только 10% приходится на физическую нагрузку. Некоторые дети даже могут предчувствовать приближающийся приступ с его началом и моментом окончания. Это в основном касается старших детей. При этом усиливается пульсация шейных вен, ребёнок становится очень бледным, появляется потливость, лёгкий губ и слизистых рта, незначительный и озноб. После окончания приступа ребёнок выделяет значительное количество светлой мочи.
Все дети переносят такие пароксизмы по-разному. Одни относятся к ним достаточно спокойно, а другие характеризуются сильным беспокойством, тревогой в поведении и жалобами на сильное биение сердца. У них определяется пульсирование в висках, кружится голова, им не хватает воздуха, их тошнит, появляется слабость и круги под глазами тёмного цвета.
Практически у 40% детей пароксизмальная тахикардия развивается вечером или ночью, а у одной трети детей – только в дневное время. В среднем приступ может длиться сорок минут. При пароксизме тахикардии до нескольких суток необходимо провести дифференцирование диагноза между непароксизмальной и пароксизмальной тахикардией. Кроме того, приступ, возникший впервые, купируется почти в 90%, а последующие пароксизмы – только в 18% случаев.
Пароксизмальная тахикардия неотложная помощь
Оказание неотложной помощи заключается в быстром установлении, хотя бы ориентировочно, причины пароксизмальной тахикардии. Причём это очень важно при первом приступе пароксизма тахикардии в жизни больного. На основании данных анамнеза, осмотра его статуса, ЭКГ исследования выносится вердикт о наличии заболеваний, спровоцировавших приступ, или их отсутствие, а также при этом не исключается психоэмоциональный стресс.
В первую очередь проводится противоаритмическая терапия с обязательным контролем кардиогемодинамики. При неэффективности противоаритмического препарата повторное введение можно выполнять только через тридцать минут. Если такой противоаритмический метод введения до трёх препаратов не приносит положительных результатов, то приступают к электродефибрилляции сердца, чтобы не допустить прогрессирующего нарастания СН или коронарной, в результате резкого падения АД.
При суправентрикулярной пароксизмальной тахикардии в самом начале пытаются оказать неотложную помощь, применяя основные «вагусные» пробы. Однако это метод нельзя использовать для пожилых людей и при наличии синдрома повышенного каротидного синуса. В этом случае делают последовательный массаж этого синуса не более 15 секунд вначале справа, а потом слева. При этом обязательно ведётся контроль работы сердца, для исключения асистолии.
Для выполнения пробы Вальсальвы пациент должен максимально вдохнуть воздух, а затем сильно выдохнуть с одновременным закрытием рта и носа, а брюшным прессом в напряжении. Это желательно повторить до трёх раз.
Кроме того, можно попробовать надавить на закрытые глаза в течение восьми секунд, однако, данный метод надо исключить при оказании помощи детям, чтобы не допустить отслоение сетчатки.
В некоторых случаях можно искусственно вызвать рвоту. А вот уже при неэффективности всех этих манипуляций внутривенно вводят Верапамил. В случае некупирования приступа, через пять минут этот препарат вводят повторно.
Если больные принимали адреноблокаторы в течение суточного приступа, то Верапамил не используется, так как возможна внезапная остановка кровообращения.
Дальнейшая неотложная помощь заключается в приёме пациентом Обзидана под язык через тридцать минут после неэффективности предыдущего препарата. В случае необходимости Обзидан принимается через два часа.
Данная методика относится к базисной, дающая положительный результат в 80% случаев.
Пароксизмальная тахикардия лечение
Больные с диагнозом пароксизмальная тахикардия в первую очередь нуждаются в госпитализации, за исключением идиопатических вариантов доброкачественного течения и при возможности быстрого купирования приступа пароксизма тахикардии.
В дальнейшем назначается полное обследование для выяснения причины, которая спровоцировала приступ, а затем назначают лечение пароксизмальной тахикардии в отделении кардиологии. При плановой госпитализации, после развития частых пароксизмов более двух раз в месяц, проводится углублённое обследование, определяется тактика лечения и может быть назначено хирургическое лечение.
Так как пароксизмальная тахикардия характеризуется возникновением приступов, то до начала лечения основного заболевания проводят неотложные меры по их купированию. В этом случае применяют пробу Вальсальвы, натуживание, пробу Ашнера и Чермака-Геринга; обтирают холодной водой. Эти пробы способны купировать только приступы, характерные суправентрикулярным пароксизмальным тахикардиям. Поэтому основным методом лечения пароксизмальной тахикардии является введение лекарственных противоаритмических препаратов.
В самом начале пароксизма вводят универсальные антиаритмики: Новокаинамид, Пропранол, Аймалин, Хинидин, Дизопирамид, Кордарон, Изоптин, Этмозин. При длительно протекающих приступах применяют терапию электроимпульсами.
Впоследствии кардиолог подбирает отдельно взятому пациенту дальнейшее амбулаторное лечение по специальной схеме, которая включает антиаритмические препараты. Для пациентов с наджелудочковой патологией в случаях самостоятельного купирования приступов или с применением специальных проб, как правило, противорецидивная терапия сомнительна.
Все препараты и их дозировки осуществляются строго под контролем электрокардиограммы и самого состояния пациента.
В некоторых случаях для лечения пароксизмальной терапии назначают β-адреноблокаторы, которые снижают вероятность появления мерцания желудочков. Эффективности в лечение удаётся достичь в сочетании β-адреноблокаторов с противоаритмическими средствами.
Для предупреждения рецидивов приступов, уменьшения ЧСС, их длительности и тяжести назначают постоянное пероральное применение гликозидов.
Хирургический метод лечения пароксизмальной тахикардии используется в самых крайних мерах, когда особо тяжело протекает данная аритмия и неэффективны все другие методы терапии. В этом случае может применяться радиочастотная абляция сердца, имплантация электрокардиостимулятора или электродефибриллятора.
Учащенное резкое сердцебиение, внезапно возникающее и так же неожиданно заканчивающееся – признак такого заболевания, как пароксизмальная аритмия. Продолжительность приступа – от десяти секунд до суток и более. Если такие ситуации не единичны, периодически повторяются, нужно пройти обследование.
Признаки пароксизмальной активности
Заболевание известно под несколькими названиями, официальное: пароксизмальная наджелудочковая тахикардия, сокращенно ПНТ. Симптомы возникают спонтанно. Длительность пароксизмальной наджелудочковой тахикардии – минимум три сердечных цикла. Чем опасна тахикардия: если пароксизмальный приступ затягивается на несколько дней и лечение не осуществляется, возможна смерть, в пожилом возрасте эта вероятность увеличивается.
Начало приступа (пароксизма) ощущается как толчок или даже укол в сердце, затем сердцебиение усиливается. Наблюдается тахикардия сердца с частотой сокращений мышцы до 250 ударов в минуту. В течение приступа вероятны следующие симптомы:
- высокий пульс, при этом он иногда не прощупывается, из-за слабой наполняемости;
- шум в голове, головокружение;
- потливость, слабость;
- снижение артериального давления.
Причины приступов
Пароксизмальная активность сердца возникает из-за патологий нервной системы или органических повреждений. В первом случае при пароксизмальной тахикардии происходит нервная стимуляция сердечной мышцы. Ее механизм таков: возникает патогенный очаг возбуждения, который вызывает аномальную активность миокарда. Нарушается сердечный ритм, наблюдаются несвоевременные сокращения сердца, экстрасистолы, развивается наджелудочковая экстрасистолия. Это распространенный вид аритмии.
Органические причины тахикардии:
- повреждения сердечной мышцы, проводящих сердечных путей, возникающие при инфаркте, ишемии, пороках сердца, миокардитах и кардиопатиях;
- синдром Вольфа-Паркинсона-Уайта и другие болезни, при которых появляются дополнительные пути проведения;
- сердечные патологии, особенности строения сердца: дополнительные хорды, спайки, пролапс митрального клапана.
Пароксизмальная тахикардия и экстрасистолия могут появляться у здоровых людей, под влиянием патогенных факторов, при продолжительных интенсивных нагрузках, сильных стрессах. Все эти причины называются экстракардиальными. К ним же относятся вредные привычки – такие как курение, злоупотребление спиртным, любовь к продуктам, содержащим избыток кофеина. Если отмечается предсердная тахикардия, рекомендуется проверить уровень гормонов щитовидной железы. Заболевания других органов также могут привести к пароксизмальной наджелудочковой тахикардии. К ним относятся:
- нарушения в работе почек;
- хронически и острые болезни легких;
- патологии ЖКТ.
Диагностика пароксизмальной тахикардии
Тахикардия делится на синусную и пароксизмальную, что зависит от локализации источника электрических импульсов, заставляющих сердечные волокна сокращаться. Чтобы установить точную причину недуга, на первом этапе врач проводит сбор анамнеза, осматривает и опрашивает больного. Доктор выясняет, как часто и насколько неожиданно возникает тахикардия, сколько продолжается аритмия, как заканчивается приступ.
Виды обследования при подозрении на пароксизмальную тахикардию:
- Физикальное (определение состояния органов). Проводится аускультация, выслушивание. Если ЧСС (частота сердечных сокращений) превысила 150 ударов в минуту, отпадает диагноз «синусовая тахикардия». Когда этот показатель больше 200, значит, нет и желудочной тахикардии, есть подозрение на пароксизмальную тахикардию. Пульс при этом частый и слабый. При физикальном обследовании могут использоваться и вагусные пробы, надавливание на определенные участки тела для стимулирования рецепторов блуждающего нерва, напрямую связанного с предсердием.
- Инструментальное исследование: электрокардиограмма, холтер (суточный мониторинг), стресс-тест, нагрузочные пробы ЭКГ, эхокардиограмма, МРТ, мультиспиральная КТ-кардиография.
Основной метод диагностики ПНТ – ЭКГ. Кардиограмма дает очевидный ответ. Пароксизмальная тахикардия на ЭКГ проявляет признаки, хорошо заметные на ленте:
- резкое начало и окончание пароксизма;
- ЧСС более 140 ударов в течение минуты;
- регулярный ритм сердцебиения;
- специфический рисунок зубцов на ЭКГ.
Лечение пароксизмальной аритмии
Тактику лечения больных пароксизмальной тахикардией врач определяет, учитывая форму аритмии, ее происхождение, количество, длительность приступов и их повторяемость, наличие осложнений при пароксизмах. В ряде случаев может потребоваться госпитализация, если приступы пароксизмальной тахикардии повторяются более двух раз в месяц. Назначается:
- плановое лечение в больнице;
- углубленное обследование;
- тщательная оценка показаний к хирургической операции.

Неотложная помощь при остром приступе
Прибывшие на вызов медики могут купировать пароксизмальный приступ. Прибегают к помощи вагусных проб, например, пробы Ашнера, при которой медицинский работник надавливает пациенту на глазные яблоки в течение 5 секунд. Эффективна проба Вальсальвы, когда человек натуживается и задерживает дыхание на 20-30 секунд. Без данных ЭКГ лекарства применяются только в исключительных случаях, когда состояние больного критическое, либо есть данные, что препараты давались ранее и не было отрицательной реакции. Пациенту вводят:
- Верапамил;
- Атенолол;
- Пропранолол.
Препараты от тахикардии
Пароксизмальная наджелудочковая тахикардия лечится с использованием комплекса средств:
- успокоительных препаратов, таких как бром, транквилизаторы, барбитураты;
- бета-блокаторов: Атенолол, Метопролол, Хинидин-бисульфат, Изоптин (он же Верапамил, препарат наперстянки, безопасный для беременных), Прокаинамид, Соталол;
- препаратов калия: Панангин, Тромкардин, Хлористый калий (10% раствор, вводится по 20 мл четыре раза в сутки).
Лечение физиотерапией
При пароксизмальной наджелудочковой тахикардии часто назначают водные физиотерапевтические процедуры:
- обливания;
- растирания (с холодной водой);
- циркулярный душ;
- лечебные ванны;
- гидромассаж.

Как снять тахикардию в домашних условиях
Средства народной медицины могут купировать пароксизмальный приступ, облегчая состояние. Чтобы вылечить пациента, необходимо восстанавливать соотношение электролитов в крови. Пароксизмальная наджелудочковая тахикардия сопровождается их серьезным дисбалансом. Требуется восполнение таких веществ, как хлор, кальций и калий. Можно добиться этого с помощью терапии травами, растительными гликозидами. Источник последних: пустырник, мелисса, боярышник, мята, валериана.
Как лечить тахикардию без таблеток:
- 40 граммов корней любистока залить литром горячей воды через 8 часов процедить. Пить понемногу в течение всего дня, пока не станет лучше.
- Засыпать в трехлитровую емкость 3 стакана ягод калины, залить кипятком (2 литра), закрыть банку, укутать, дать постоять 6 часов. Настой процедить, плоды отжать, добавить 0,5 литра меда, поместить тару в холодильник. Пить до приема пищи по 1/3 стакана в течение месяца. Отдохнуть 10 дней, возобновить курс. Всего при пароксизмальной аритмии пропивают три цикла.
- Смешать аптечные настойки пустырника, боярышника, валерианы, каждой по бутылочке. Поставить в холодильник, выпивать чайную ложку 3 раза в день до еды.
Если приступ пароксизмальной тахикардии застал дома, нужно действовать следующим образом:
- успокоиться, постараться обуздать эмоции, не паниковать;
- при тошноте, резком головокружении, слабости нужно лечь или удобно сесть;
- к больному должен поступать свежий воздух, нужно расстегнуть одежду, открыть окно;
- вызвать раздражение блуждающего нерва: задержать дыхание на 20 секунд, надавить на глазные яблоки, напрячь грудной пресс;
- выпить лекарства, рекомендованные врачом, соблюдая дозировку;
- при ухудшении самочувствия вызвать скорую помощь.
Помогает при пароксизмальной тахикардии йоговское дыхание и другие подобные техники. Подойдут метод Стрельниковой, Бутейко. Примеры дыхательных упражнений, которые можно выполнять для купирования приступа:
- закрыть одну ноздрю пальцем, вдохнуть через свободную, выдохнуть через ту, что была перед этим зажата;
- сделать вдох на 3 счета, не дышать на 2 счета, затем выдохнуть на 3 счета, задержать дыхание на 2 счета.
Видео: как лечить аритмию народными средствами
Что это такое - тахикардия является болезнью сердца, сопровождающейся увеличением сердцебиения.
Пароксизмальная тахикардия характеризуется внезапным приступом сердцебиения с повышенной частотой в пределах 120-250 ударов в минуту, при этом ритм остается регулярным.
Особенность пароксизмальной тахикардии в том, что приступ внезапно начинается и таким же образом внезапно заканчивается.
Существует три формы тахикардии:
- желудочковая;
- предсердная;
- атриовентрикулярная.
Рассматривают фибрилляцию желудочков и тахикардию желудочковую (вариабельную или однородную) как одно схожее по симптомам явление.
Пароксизмальная тахикардия напоминает по патогенезу и симптоматике экстрасистолию. Поскольку работа сердца затрудняется, эффективность кровообращения уменьшается, то организм испытывает недостаток кислорода. Диагноз пароксизмальной тахикардии в разных формах устанавливается при обследованиях, а именно длительном процессе проведения электрокардиограммы и ее мониторировании.
Наджелудочковая форма тахикардии объединяет пароксизмальную тахикардию и предсердно–желудочковую.
Виды тахикардии по характеру протекания заболевания:
- острая;
- хроническая;
- рецидивирующая.
Разделяют пароксизмальную тахикардию на такие типы:
- реципрокная (синусовый узел);
- эктопическая;
- многофокусная.
Причины пароксизмальной тахикардии
Почему развивается пароксизмальная тахикардия, и что это такое? Увеличение в крови катехоламинов или адреналина приводит к процессу развития заболевания вследствие чувствительности эктопических сердечных импульсов к составляющим крови. Какие факторы провоцируют выработку норадреналина или адреналина? Это расстройства нервной системы, стрессы, а так же я.Причины данного вида тахикардии:
- стресс;
- вегето-сосудистая дистония;
- нервно – рефлекторные раздражения, связанные с болезнями ЖКТ, почек, желчного пузыря, диафрагмы, легких;
- коронарный вследствие ишемических нарушений любого органа (не только сердца);
- сердечная недостаточность, инфекции, ;
- лекарственные препараты;
- электролитный дисбаланс (нарушение межклеточного обмена калия);
- последствия электроимпульсной терапии;
- введение в полость сердца катетера.
Характерные симптомы пароксизмальной тахикардии
 Первые симптомы возникают внезапно, это приступ учащенного сердцебиения, который может длиться от одной секунды до нескольких часов. Таким же образом он внезапно заканчивается.
Первые симптомы возникают внезапно, это приступ учащенного сердцебиения, который может длиться от одной секунды до нескольких часов. Таким же образом он внезапно заканчивается. Пациент чувствует толчок в сердце, после которого и начинается усиленное сердцебиение.
Различают эссенциальную тахикардию и экстрасистолическую в зависимости от места локализации импульсов. По форме бывает два вида – вентрикулярная (неправильный ритм сердца) и суправентрикулярая тахикардия (четкий ритм без изменений комплекса QRS).
Экстрасистолическая тахикардия характеризуется появлением экстрасистол между приступами, продолжительность достигает нескольких суток.
Эссенциальная форма протекает без видимых экстрасистол между приступами, и продолжительность приступа составляет от пары минут до нескольких дней.
Характерные признаки:
- слабость, недомогание;
- дискомфорт в сердце;
- сдавливание в области грудной клетки;
- одышка;
- застой в печени;
- головокружение, сжатие сердца;
- обморочное состояние.
Предсердно–желудочковая тахикардия возникает чаще у женщин в возрасте 30-35 лет. Осложнением может быть падение давления, слабость, тяжесть в области головы, головокружение, диарея.
Иногда появляется беспокойство и раздражительность, боль за грудной клеткой и одышка. В редких случаях возникает отек легких и потеря сознания. Со временем может возникнуть на фоне тахикардии мерцание желудочков. Пациент четко определяет начало приступа и его окончание.
Диагностика пароксизмальной тахикардии
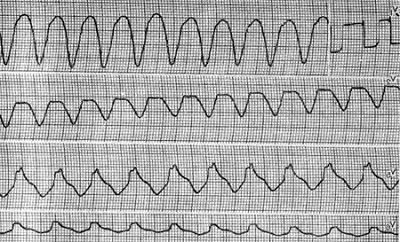
Врач – кардиолог для установления точного диагноза и выбора тактики лечения назначает больному электрокардиограмму. При мониторировании и тщательном анализе ЭКГ можно утверждать, что пароксизмальная тахикардия проявляется желудочковыми комплексами, деформированием зубца Р.Заболевание характеризуется проводимостью внутрижелудочковой и предсердно–желудочковой в правой части ножки пучка Гиса. Особенностью предсердно – желудочковой пароксизмальной тахикардии является наличие зубца Р, который располагается перед комплексом QRST или наслаивается на него.
Желудочковая тахикардия характеризуется частотой ударов сердца 130-180 с деформированием комплекса QRST. Зубец Р трудно различим, при этом предсердия независимо от желудочков возбуждаются в правильном ритм. Что касается ритма, то он не всегда строго точный и правильный.
От цикла к циклу меняется амплитуда и форма комплекса QRST. Чтобы исключить инфаркт миокарда, требуется тщательное наблюдение после пароксизмы. В течение нескольких дней регистрируются на ЭКГ отрицательные зубцы Т со смещением ST сегмента.
Профилактика
Поскольку основной причиной пароксизмальной тахикардии является неуравновешенная психика, расстройства нервной системы, сосудистая дистония, стрессы, то важно уделить внимание психологическому здоровью.Возможно, понадобится психотерапия, укрепляющие массажи, ароматерапия, водные процедуры. Первоочередное правило - необходимо исключить все вредные привычки, правильно питаться, не употреблять жирную, копченую и острую пищу.
Ежедневно рекомендуется выполнять комплекс физических упражнений и дыхательную гимнастику, гулять на свежем воздухе. Только позитивные эмоции, хорошее настроение поможет избежать стрессов, избавиться от тахикардии и укрепить здоровье. Смотрите на жизнь с позитивом, помните, что вы сильные личности, и со временем у вас получится стать здоровыми!
К какому врачу обратиться для лечения?
Если после прочтения статьи вы предполагаете, что у вас характерные для этого заболевания симптомы, то вам стоитПриступообразное увеличение частоты сердечных сокращений при сохранении их правильного ритма, обусловленное патологической циркуляцией возбуждения по миокарду или активацией в нем патологических очагов высокого автоматизма. В зависимости от топики источника патологического ритма и путей распространения возбуждения по миокарду частота сердечных сокращений при П. т. у взрослых обычно бывает в пределах 120-220 в 1 мин, а у детей может достигать почти 300 в 1 мин. Некоторые исследователи относят к П. т. так называемые многофокусные (мультифокальные), или хаотические, тахикардии, которые, однако, не носят приступообразного характера, а, начавшись, имеют тенденцию к переходу в фибрилляцию предсердий или желудочков. Ритм сердца при хаотических тахикардиях неправильный.
Эктопическая тахикардия может носить постоянный характер, иногда прерываясь короткими периодами синусового ритма (персистирующая тахикардия). Эта форма не относится к пароксизмальным. Так называемый ускоренный идиовентрикулярный ритм, или медленная желудочковая тахикардия по электрокардиографической картине почти идентична желудочковой П. т., отличаясь от нее лишь меньшим темпом сердечных сокращений (80-120 в 1 мин). Большинство авторов не относят ее к П. т. Не включают в число пароксизмальной тахикардии и пароксизмальные формы мерцательной аритмии.
Причины пароксизмальной тахикардии
Причины предсердной нароксизмальной тахикардии - преходящее кислородное голодание сердечной мышцы (коронарная недостаточность), эндокринные нарушения, изменения концентрации электролитов (кальция, хлора, калия) в крови. Чаще всего источник повышенного производства электрических импульсов - предсердно-желудочковый узел. Причинами желудочковой пароксизмальной тахикардии бывают в основном острые и хронические формы ИБС, реже это кардиомиопатия, воспалительные заболевания мышцы сердца, пороки сердца. У 2 % больных желудочковые формы пароксизмальной тахикардии возникают на фоне приема сердечных гликозидов. Это один из признаков передозировки этих препаратов. У небольшого количества больных причину выяснить так и не удается.
Симптомы пароксизмальной тахикардии
Больной жалуется на частые сердцебиения, неприятные ощущения в грудной клетке. Иногда появляются боли в сердце, одышка. Часто приступ тахикардии сопровождается головокружением, слабостью. Если приступ пароксиз-мальной тахикардии вызван нарушениями работы вегетативной нервной системы, у пациента может появиться повышение артериального давления, озноб, чувство нехватки воздуха, ощущение кома в горле, обильное и учащенное мочеиспускание после приступа. Диагноз ставится на основании прослушивания у больного частых сердцебиений.
Пароксизм тахикардии всегда имеет внезапное отчетливое начало и такое же окончание, при этом его продолжительность может варьировать от нескольких суток до нескольких секунд. Начало пароксизма пациент ощущает как толчок в области сердца, переходящий в усиленное сердцебиение. Частота сердечных сокращений во время пароксизма достигает 140-220 и более в минуту при сохраненном правильном ритме. Приступ пароксизмальной тахикардии может сопровождаться головокружением, шумом в голове, чувством сжимания сердца.
Реже отмечается преходящая очаговая неврологическая симптоматика – афазия, гемипарезы. Течение пароксизма наджелудочковой тахикардии может протекать с явлениями вегетативной дисфункции: потливостью, тошнотой, метеоризмом, легким субфебрилитетом. По окончании приступа на протяжении нескольких часов отмечается полиурия с выделением большого количества светлой мочи низкой плотности (1,001-1,003). Затянувшееся течение пароксизма тахикардии может вызывать падение артериального давления, развитие слабости и обмороков. Переносимость пароксизмальной тахикардии хуже у пациентов с кардиопатологией. Желудочковая тахикардия обычно развивается на фоне заболеваний сердца и имеет более серьезный прогноз.
Лечение пароксизмальной тахикардии
Вопрос о тактике лечения пациентов с пароксизмальной тахикардией решается с учетом формы аритмии (предсердной, атриовентрикулярной, желудочковой), ее этиологии, частоты и длительности приступов, наличия или отсутствия осложнений во время пароксизмов (сердечной или сердечно-сосудистой недостаточности). Большинство случаев желудочковой пароксизмальной тахикардии требуют экстренной госпитализации. Исключение составляют идиопатические варианты с доброкачественным течением и возможностью быстрого купирования путем введения определенного антиаритмического препарата.
При пароксизме суправентрикулярной тахикардии пациентов госпитализируют в отделение кардиологии в случае развития острой сердечной либо сердечно-сосудистой недостаточности. Плановую госпитализацию пациентов с пароксизмальной тахикардией проводят при частых, > 2 раз в месяц, приступах тахикардии для проведения углубленного обследования, определения лечебной тактики и показаний к хирургическому лечению. Возникновение приступа пароксизмальной тахикардии требует оказания неотложных мер на месте, а при первичном пароксизме или сопутствующей сердечной патологии необходим одновременный вызов скорой кардиологической службы.
Для купирования пароксизма тахикардии прибегают к проведению вагусных маневров – приемов, оказывающих механическое воздействие на блуждающий нерв. К вагусным маневрам относятся натуживание; проба Вальсальвы (попытка энергичного выдоха при закрытых носовой щели и ротовой полости); проба Ашнера (равномерное и умеренное надавливание на верхний внутренний угол глазного яблока); проба Чермака-Геринга (надавливание на область одного или обоих каротидных синусов в области сонной артерии); попытка вызвать рвотный рефлекс путем раздражения корня языка; обтирание холодной водой и др. С помощью вагусных маневров возможно купирование только приступов суправентрикулярных пароксизмов тахикардии, но не во всех случаях.
Поэтому основным видом помощи при развившейся пароксизмальной тахикардии является введение препаратов противоаритмического действия. В качестве оказания неотложной помощи показано внутривенное введение универсальных антиаритмиков, эффективных при любых формах пароксизмов: новокаинамида, пропранолоа (обзидана), аймалина (гилуритмала), хинидина, ритмодана (дизопирамида, ритмилека), этмозина, изоптина, кордарона. При длительных пароксизмах тахикардии, не купирующихся лекарственными средствами, прибегают к проведению электроимпульсной терапии.
В дальнейшем пациенты с пароксизмальной тахикардией подлежат амбулаторному наблюдению у кардиолога, определяющего объем и схему назначения антиаритмической терапии. Назначение противорецидивного антиаритмического лечения тахикардии определяется частотой и переносимостью приступов. Проведение постоянной противорецидивной терапии показано пациентам с пароксизмами тахикардии, возникающими 2 и более раз в месяц и требующими врачебной помощи для их купирования; при более редких, но затяжных пароксизмах, осложняющихся развитием острой левожелудочковой или сердечно-сосудистой недостаточности. У пациентов с частыми, короткими приступами наджелудочковой тахикардии, купирующимися самостоятельно или с помощью вагусных маневров, показания к противорецидивной терапии сомнительны.
Длительная противорецидивная терапия пароксизмальной тахикардии проводится противоаритмическими средствами (хинидином, бисульфатом хинидина- кинилентина, дизопирамидом, этмозином, этацизином, амиодароном (кордароном), верапамилом и др.), а также сердечными гликозидами (дигоксином, целанидом). Подбор препарата и дозировки осуществляется под электрокардиографическим контролем и контролем самочувствия пациента. Применение в-адреноблокаторов для лечения пароксизмальной тахикардии позволяет снизить вероятность перехода желудочковой формы в мерцание желудочков. Наиболее эффективно использование в-адреноблокаторов совместно с противоаритмическими средствами, что позволяет снизить дозу каждого из препаратов без ущерба эффективности проводимой терапии.
Предупреждение рецидивов суправентрикулярных пароксизмов тахикардии, уменьшение частоты, продолжительности и тяжести их течения достигается постоянным пероральным приемом сердечных гликозидов. К хирургическому лечению прибегают при особо тяжелом течении пароксизмальной тахикардии и неэффективности противорецидивной терапии. В качестве хирургического пособия при пароксизмах тахикардии применяются деструкция (механическая, электрическая, лазерная, химическая, криогенная) дополнительных путей проведения импульса или эктопических очагов автоматизма, радиочастотная абляция (РЧА сердца), вживление электрокардиостимуляторов с запрограммированными режимами парной и “захватывающей” стимуляции либо имплантация электрических дефибрилляторов.







