Torch инфекции перечень заболеваний входящих в группу. Анализ крови на торч-инфекции
Внутриутробное заражение ребенка инфекционными заболеваниями нередко наблюдается при беременности и может сопровождаться поражением кожи, глаз, головного мозга, печени, легких, органов пищеварения.
Наиболее опасны для плода так называемые ТОРЧ-инфекции при беременности. Их распространенность достигает 10%. Мертворождаемость при их наличии достигает 17%, раннее заболевание новорожденного – 27%. У ребенка могут возникнуть тяжелые осложнения:
- асфиксия (удушье);
- респираторный дистресс-синдром (недостаточное снабжение организма кислородом в результате нарушения работы легких, что вызывает комплекс тяжелых расстройств всех органов);
- кровоизлияние в мозговую ткань.
Это группа самых опасных внутриутробных инфекций, вызывающих тяжелые осложнения у ребенка.
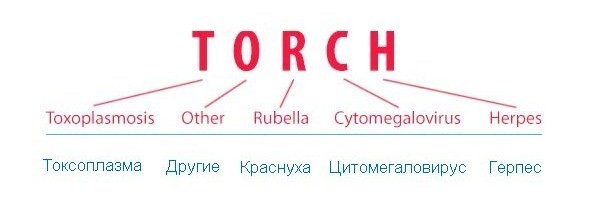
TORCH – аббревиатура, состоящая из первых букв английских слов, означающих соответствующие заболевания. Кроме того, английское слово Torch означает факел, что подчеркивает значимость и тяжесть поражения.
Что относится к ТОРЧ-инфекциям:
- Т (toxoplasmosis) – токсоплазмоз;
- (others) – другие: сифилис, хламидиоз, энтеровирусная инфекция, гонорея, листериоз, гепатиты А и В; вероятно, к этой же группе относятся вирус папилломы человека (ВПЧ), грипп, лимфоцитарный хориоменингит;
- R (rubeola) – краснуха;
- C (cytomegalia) – цитомегаловирусная (ЦМВ) инфекция;
- H (herpes) – герпес.
Причины и риски инфицирования
Даже при легком или бессимптомном течении инфекции у матери TORCH-инфекции могут вызвать тяжелое поражение у плода. Это связано с двумя факторами:
- направленное действие (тропность) многих вирусов именно к зародышевой ткани;
- отличная среда для размножения возбудителей в клетках плода, обладающих высокой скоростью обмена веществ и энергии.
Большинство внутриутробных инфекций, хотя и вызвано разными микроорганизмами, имеет сходные внешние проявления, так как возбудители поражают еще не сформировавшиеся ткани плода.
Заражено до 7% женщин, из них у трети инфицируется плод. У ребенка поражаются ткани мозга, глаз, печени и сердечно-сосудистой системы. Внутриутробное заражение сифилисом возникает во 2-3 триместрах, в результате возможен выкидыш или мертворождение плодом с висцеральным сифилисом (поражение легких, костей, хрящей и печени). Хламидии выявляются у 12% беременных женщин, в половине случаев страдает и плод.
Виды ТОРЧ-инфекции, вызываемой энтеровирусами: ECHO- и Коксаки-вирусные поражения. Беременная может заразиться при контакте с больным, у которого воспалены верхние дыхательные пути (насморк) или легкие (пневмония), а также со страдающим кишечным расстройством. Беременным следует избегать общения с больными людьми!
Гепатит В имеется у каждой сотой беременной, риск заболевания ребенка составляет 10%.
Листериозом ребенок заражается от матери через плаценту или при восхождении инфекции по половым путям. У женщины заболевание проявляется воспалением почек, цервикального канала, гриппоподобными симптомами, а у ребенка вызывает сепсис.
Также через плаценту проникает вирус краснухи. Особенно высока такая вероятность в первом триместре (80%), снижаясь к концу второго триместра до 25%.
(ЦМВ) циркулирует в крови многих женщин, при этом он не опасен для ребенка. Вероятность заболевания возникает лишь в том случае, если женщина впервые заразилась во время беременности. При этом частота внутриутробного инфицирования ребенка достигает 10%.
У 7% женщин имеется генитальная герпетическая инфекция, которая часто в родах передается ребенку. Особая опасность этого заболевания – нередкая связь с вирусом иммунодефицита человека (ВИЧ-инфекцией). Считается, что вирус герпеса может быть одним из факторов быстрого прогрессирования ВИЧ-инфекции у детей, заразившихся от имеющих ВИЧ матерей.
Механизм развития (патогенез)
TORCH-инфекции у беременных развиваются по-разному. Это зависит от фазы болезни у матери (острая, хроническая инфекция, носительство), а также срока беременности. При действии инфекционного агента на эмбрион еще до имплантации (в первую неделю после оплодотворения) зародыш либо гибнет, либо полностью восстанавливается.
Под влиянием инфекционного агента с 7 дня по 8 неделю беременности вероятна гибель зародыша, сопровождающаяся выкидышем, либо формирование уродств, а также плацентарной недостаточности.
С 9 по 28 неделю действие инфекции затрагивает формирующиеся органы. Поражение почек может привести к гидронефрозу (их расширение с атрофией почечной ткани), инфицирование ткани мозга вызывает гидроцефалию. После 28 недели у плода появляется способность к иммунной защите против возбудителей.
Какие бывают исходы внутриутробной инфекции:
- низкий вес при рождении;
- мертворождение;
- инфекционные процессы у плода;
- плацентарная недостаточность;
- нарушение адаптации родившегося ребенка.
Как передается ТОРЧ-инфекция?
Преимущественно трансплацентарно. Через ткань плаценты проникают возбудители листериоза, сифилиса, токсоплазмоза, ЦМВ и всех остальных вирусных инфекций. Гораздо реже плод инфицируется восходящим путем (при воспалительном процессе в половых путях матери, например, при ), когда микробы вызывают сначала хориоамнионит, а плод поражается при контакте с околоплодными водами.
При некоторых заболеваниях плод инфицируется при прохождении по родовым путям. Наконец, отмечается и гематогенное инфицирование, когда из очага в организме матери возбудитель по сосудам проникает прямо в кровоток плода. Это редкое явление.
Клинические проявления

Симптомы ТОРЧ-инфекции могут быть неспецифическими (общими для всех инфекций) и специфическими). Чем раньше инфицирован плод, тем тяжелее протекает у него заболевание. При заражении через плаценту в начале беременности, которое возникает при кори, ветрянке, гриппе, энтеровирусной инфекции, листериозе и некоторых других инфекциях, возникает гибель эмбриона, выкидыш, либо задержка развития плода, преждевременные роды, аномалии развития у ребенка.
Если плод инфицирован в 1 триместре, у него могут появиться микроцефалия (малые размеры мозга), гидроцефалия, порок сердца, аномалии развития конечностей. При заражении во 2 и 3 триместре возникает поражение глаз (хориоретинит), увеличение печени и селезенки, воспаление легких, недоразвитие (гипотрофия).
После рождения проявления болезни могут возникнуть лишь через некоторое время, в течение которого возбудитель скрыт в организме: это конъюнктивит, катаракта, пиелонефрит, гидроцефалия, сахарный диабет у детей.
Специфические проявления отдельных ТОРЧ-инфекций:
- Грипп и корь: при инфицировании в 1 триместре частота выкидыша составляет 50%, но вероятность врожденных пороков не увеличивается.
- Краснуха: при инфицировании в 1 триместре развивается врожденная краснуха (катаракта, недоразвитие глаз и мозга, глухота и порок сердца), поэтому нередко такую беременность рекомендуют прервать.
При более позднем заражении самое частое последствие – глухота. При заражении матери после 16 недели риск заболевания плода не превышает 5%, но при этом возможно поражение печени, крови, нервной системы, зубов, иммунодефицит. - инфицирование в 1 триместре ведет к выкидышу либо формированию гидроцефалии, порока сердца, нарушениям строения органов пищеварения. Заболевание матери во 2 и 3 триместре может вызвать у плода поражение печени, селезенки, мозга, легких.
Если ребенок инфицирован после 32 недели, а также во время родов или после рождения, у него возникает неонатальный герпес. Это заболевание протекает тяжело и в половине случаев заканчивается летальным исходом. - ЦМВ-инфекция при первичном попадании в организм матери во время беременности в 40% случаев вызывает осложнения беременности и родов, поражение печени, мозга, глаз и легких плода, а также системы крови. При врожденной ЦМВ-инфекции у ребенка летальность достигает 30%. Если же инфекция у матери имелась и до беременности, в большинстве случаев она никак не отражается на развитии плода.
- Коксаки-вирусная инфекция поражает плод во второй половине беременности. У новорожденных отмечаются судороги, лихорадка, отказ от еды, рвота, поражение кожи, легких, ушей, верхних дыхательных путей.
- чаще всего поражает плод во время рождения. Она характеризуется поздними симптомами: конъюнктивитом, возникающим в течение месяца после родов, и пневмонией, развивающейся спустя 2-3 месяца.
- Врожденный сифилис обычно проявляется в течение месяца после рождения ребенка: гриппоподобные проявления, поражение суставов, обездвиживающее малыша из-за болей, увеличение лимфоузлов, селезенки, печени, кожная сыпь.
- Листериоз приводит к тяжелым осложнениям: выкидышу, мертворождению, сепсису, менингиту и пневмонии. Летальность новорожденных достигает 80%.
- Токсоплазмоз: женщина заражается при контакте с животными или при употреблении в пищу недостаточно прожаренного мяса. Беременность может закончиться прерыванием, у плода нередко возникает задержка роста.
Диагностика
Выявление внутриутробной инфекции у плода затруднено. Поэтому проводится обследование на ТОРЧ-инфекции беременных женщин, особенно из групп риска. Кроме того, большое значение в диагностике имеет ультразвуковое исследование (УЗИ) плода на разных сроках вынашивания и обследование уже родившегося ребенка.
Диагностика у женщин
Для улучшения раннего выявления инфицированных женщин проводится скрининг на ТОРЧ-инфекции при планировании беременности, при постановке на учет в сроке до 15 недель, в 24-26 недель и 34-36 недель беременности, а также перед ЭКО.
Этот скрининг проводится с использованием иммуноферментного анализа (ИФА), определяющего в крови уровень антител. При острой инфекции появляются антитела класса IgM, при хроническом течении они сменяются на антитела класса IgG.
Как сдавать анализ крови на TORCH-инфекции?
Для этого нужно взять направление в женской консультации у лечащего врача. Исследуются антитела к четырем главным возбудителям: токсоплазме, вирусу краснухи, простого герпеса и ЦМВ. Кроме того, врач может назначить определение уровня антител и к другим возбудителям, например, хламидиям.
Подготовка к анализу не требуется. Кровь сдают из вены натощак. При подготовке к беременности анализ можно сдавать в любой день менструального цикла.
Расшифровка результатов анализов на ТОРЧ-инфекции в цифрах должна проводиться врачом. Однако и сама пациентка может сориентироваться по своим результатам, сопоставив их с референсными значениями. Нормы могут быть разными при использовании разного лабораторного оборудования.
В первой колонке бланка перечислены антитела к инфекциям классов IgG и IgM, во второй – полученный результат, в последней – значения, соответствующие отрицательной реакции (антитела не обнаружены) или положительной (антитела обнаружены).

Если у женщины антитела обоих классов ко всем инфекциям не определяются, она должна избегать инфицирования и сдавать повторные анализы в указанные выше сроки.
Если гемотест на TORCH-инфекции показывает, что в крови есть IgG, но нет IgM – это говорит о хроническом течении болезни или о давнем инфицировании. Риск поражения плода при этом практически отсутствует.
Если женщина еще не беременна, то после подтверждения диагноза с помощью полимеразной цепной реакции (ПЦР), обнаруживающей генетический материал возбудителя, при необходимости ей назначают соответствующее лечение с контрольным обследованием. Носитель ТОРЧ-инфекции при беременности лечение обычно не получает, чтобы не нанести вред ребенку.
При острой или обострении хронической инфекции у женщины определяются IgM; IgG могут быть положительными (при обострении) или отрицательными (при первичном заражении) в зависимости от фазы болезни.
Когда сдавать анализ для выявления генетического материала возбудителя ТОРЧ-инфекции, то есть ПЦР?
Обычно подтверждение требуется при наличии у женщины антител класса IgM для назначения лечения. Используется кровь или мазок с поверхности шейки матки.
Диагностика у детей
При подтверждении острой инфекции у матери необходимо установить, поражен ли плод. Для этого необходимы инвазивные (проникающие через плодные оболочки) вмешательства: или кордоцентез для исследования околоплодных вод. Эти процедуры довольно опасны, поэтому перед их проведением обязательно УЗИ для выявления признаков TORCH-инфекции плода:
- патология оболочек (многоводие, маловодие, патология хориона, отек плаценты, ее преждевременное созревание);
- отеки и кальцификаты (участки обызвествления) в тканях плода;
- изменение плотности органов;
- пороки развития;
- увеличение печени и селезенки.
После рождения ребенка необходимо как можно раньше установить диагноз. Лабораторная диагностика ТОРЧ-инфекций – основной метод их выявления. Используют две группы методов: прямые и непрямые.
Наиболее достоверно позволяет подтвердить наличие инфекции у новорожденного комбинация прямого метода, направленного на обнаружение возбудителя (ПЦР), и непрямого, выявляющего антитела к патологическому агенту (ИФА). Одновременно обследуют и мать ребенка для выявления в ее крови антител класса IgG.
Анализ крови на ТОРЧ-инфекции у ребенка подтверждает диагноз, если обнаруживаются антитела класса IgM (с помощью ИФА) и/или генетический материал возбудителя (с помощью ПЦР). Анализ на ПЦР может быть взят из любой биологической среды новорожденного – крови, слюны, мазка из уретры и т. д.
Если в крови ребенка обнаружены антитела класса IgG, но не IgM – это косвенный признак инфицирования. Его значение увеличивается при одновременном обнаружении соответствующих IgG у матери. Кроме того, через 2-3 недели анализы повторяют, и при повышении содержания (титра) антител вероятность внутриутробной инфекции возрастает.
Лечение

Лечение ТОРЧ-инфекций у матери проводится после 32 недели и является строго индивидуальным. Общие принципы терапии:
- направленная на уничтожение возбудителя антимикробная или противовирусная терапия;
- лечение нарушений фето-плацентарного комплекса;
- иммуномодулирующие средства;
- профилактика дисбиоза кишечника и влагалища у беременной;
- по показаниям – лечение половых партнеров;
- подготовка перед беременностью.
- имеющим хронические инфекционные болезни;
- при осложненном течении беременности (анемия, невынашивание и др.);
- при осложнениях предыдущих родов (раннее излитие вод, слабость родовой деятельности и др.).
Обследование и лечение таких пациенток на этапе планирования беременности – основная мера профилактики внутриутробных инфекций. Не у всех заболевших во время беременности женщин поражается плод. Риск возрастает в таких случаях:
- недоношенность;
- задержка развития плода;
- поражение нервной системы в процессе родов;
- патология периода новорожденности.
Лечение новорожденных проводится после подтверждения диагноза и включает прежде всего противовирусную и противомикробную терапию, а также коррекцию выявленных нарушений работы внутренних органов и пороков развития.
VN:F
Беременность – серьезное испытание для женского организма. Часто во время беременности у женщины обостряются хронические заболевания, снижается иммунитет и поэтому будущая мама становится особенно уязвимой для всякого рода инфекционных заболеваний. Среди инфекций есть относительно безобидные для матери и плода (например, ОРЗ) и очень опасные (вплоть до ВИЧ). Но есть группа инфекций, особенность которых заключается в том, что, будучи относительно безобидными для взрослых, и даже для детей, они становятся чрезвычайно опасными для беременных. По первым буквам латинских названий входящих в нее инфекций эту группу принято называть TORCH-инфекциями или инфекциями TORCH-комплекса.
Расшифровывается аббревиатура TORCH следующим образом: Т - токсоплазмоз (toxoplasmosis) О - другие инфекции (others) R - краснуха (rubella) С - цитомегаловирусная инфекция (cytomegalovirus) H - герпес (herpes simplex virus) Загадочная буква О – others (другие) – подразумевает такие влияющие на плод инфекции, как гепатит В и гепатит С, сифилис, хламидиоз, гонококковая инфекция, листериоз. Недавно в этот перечень включили ВИЧ-инфекцию, ветряную оспу, энтеровирусную инфекцию.
Однако, как правило, в группу TORCH -инфекций включают только четыре перечисленных заболевания:
- токсоплазмоз,
- краснуха,
- цитомегаловирус
- герпес.
При этом варианте буква О аббревиатуры расшифровывается как вторая буква слова toxoplasmosis. Обычно под названием «анализ на TORCH –инфекции»подразумевают количественный анализ (с титром: IgM, IgG) антител к указанным инфекциям
Расшифровка титров: наличие антител IgG означает иммунитет к этим инфекциям, и не является препятствием к беременности. Наличие IgM означает острую стадию, планирование в этом случае необходимо отложить до выздоровления.
Попытаемся расшифровать полученный анализ.
ВНИМАНИЕ!!! Интерпретировать анализы исключительно по этой статье нельзя – это может делать только лечащий врач. Важны не только результаты отдельного анализа, но и соотношение разных результатов между собой. Поэтому нельзя ставить себе диагноз и заниматься самолечением! Описание дается только для ориентировки – чтобы Вы не ставили себе лишних диагнозов, интерпретируя анализ избыточно плохо, когда видите, что он выходит за пределы нормы.
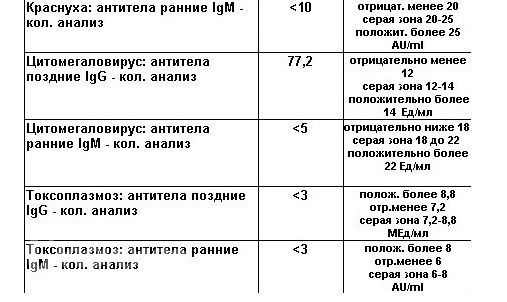
Краснуха. Вирус, передающийся воздушно-капельным путем и внутриутробно. После заболевания образуется пожизненный иммунитет, то есть болеют краснухой один раз в жизни. Чем старше возраст, в котором человек переносит краснуху, тем тяжелее она протекает. Краснуха во время беременности в половине случаев приводит к развитию тяжелых пороков у плода, глухоты, которую заранее диагностировать невозможно. Сегодня существует прививка от краснухи, позволяющая избежать ее тяжелых последствий. Прививка обязательна для девочек и желательна для мальчиков. Прививочный иммунитет вырабатывается через ослабленную, но все-таки первичную инфекцию, поэтому в течение 3 месяцев после прививки необходимо предохраняться (до исчезновения IgM). Прививочный иммунитет слабее и меньше держится, чем естественный, поэтому необходимо определять его напряженность – титры антител – и повторять прививку через 10-12 лет. Перед планируемой беременностью проверка иммунитета и в случае его отсутствия – прививка от краснухи – обязательное мероприятие.
Ориентироваться на воспоминания (свои или родителей) и записи в карточке не стоит – краснуха может протекать скрыто, под маской ОРЗ, и наоборот – другие состояния могут протекать под маской краснухи. Точно сказать, есть ли иммунитет к краснухе и нужно ли делать прививку, можно только определив титр антител в сыворотке.
IgM-, IgG-
Отсутствие иммунитета, необходимость прививки.
IgM-, IgG+
Иммунитет. В настоящий момент прививка не нужна.
IgM+, IgG-
Острая краснуха, ранний период.
IgM+, IgG+
Острая краснуха.
Динамику инфекции можно отслеживать по снижению количественных титров IgM и повышению IgG. Опасность представляет острый процесс с положительными титрами IgM.
Токсоплазма. Токсоплазмоз – заболевание, вызываемое простейшим микроорганизмом Toxoplasma gondii – повсеместно распространённым патогеном. Заражение человека происходит через кошачьи экскременты и через зараженные продукты (мясо, молоко). Токсоплазмоз во время беременности чреват гибелью плода или развитием множественных пороков. У токсоплазмоза нет специфических признаков, диагноз ставится, и состояние иммунитета оценивается по титрам антител. Обострение может быть неоднократным, поэтому наличие IgG не означает пожизненной гарантии отсутствия заболевания.
Заболеванием считается появление IgM или IgG, если их до сих пор не было, или четырехкратное повышение титра IgG за 2-3 недели. Только в этом случае возможно инфицирование плода. Если предыдущее обследование было давно, определение IgM не означает острой инфекции, ибо эти антитела циркулируют в крови несколько месяцев вплоть до 2 лет. Наличие IgG в постоянном или уменьшающемся титре – не заболевание и не опасно с точки зрения инфицирования. Заболевание во время беременности (позже 1 триместра) лечится (!).
Серологический скрининг беременных осуществляется посредством определения в крови антител – IgM и IgG. Отсутствие в крови IgM позволяет исключить инфицирование токсоплазмозом, присутствие не является абсолютным критерием инфицирования. Опасны возможные так называемые ложно-положительные результаты, так как они ведут к серьёзным последствиям (прерывание беременности, проведение интенсивных диагностических и лечебных процедур, что также может привести к прерыванию нормально протекавшей беременности). Все случаи положительных результатов должны тщательно изучаться в лабораториях, имеющих опыт диагностики токсоплазмоза, должно проводиться определение титров в динамике. Положительные результаты серологических тестов должны быть дополнены обследованием плода, включающим УЗИ, амниоцентез и пункцию пупочного канатика.
Основные критерии интерпретации результатов серологического скрининга на Toxoplasma gondii представлены в таблице:
| IgG | IgM | Интерпретация результатов анализа |
| отрицательный | отрицательный | Нет серологического подтверждения инфицирования Toxoplasma gondii |
| отрицательный | сомнительный | |
| отрицательный | положительный | Ранняя стадия острой инфекции или ложно-положительная реакция на IgM. Необходимо повторное обследование, если результаты остаются аналогичными, пациентка, вероятнее всего, не инфицирована |
| сомнительный | отрицательный | |
| сомнительный | сомнительный | Неопределённый: необходимо повторное тестирование |
| сомнительный | положительный | Возможна ранняя острая инфекция Toxoplasma gondii. Необходимо повторное обследование |
| положительный | отрицательный | Инфицирование Toxoplasma gondii более 1 года |
| положительный | сомнительный | Инфицирование Toxoplasma gondii более 1 года или ложно-положительный результат анализа на наличие IgM. Необходимо повторное обследование |
| положительный | положительный | Инфицирование Toxoplasma gondii менее 1 года |
Герпес бывает двух локализаций (на лице и на половых органах) и вызывается двумя типами вируса – I и II. Нет строгой ассоциации: половой герпес – II тип, а лицевой – I. Обе локализации могут быть вызваны любым типом вируса. Герпес – хроническая инфекция, после первичного инфицирования вирус живет в нервных клетках постоянно, вызывая периодические обострения. Лечение требует не присутствие вируса, а его клинические проявления. При беременности обострение герпеса (любого типа и локализации) может создавать угрозу инфицирования плода, поэтому ориентируются не только на клинические признаки, но и на уровень антител в крови.
Цитомегаловирус – имеется у большинства взрослых людей. Имеет клиническое значение только во время беременности (опасность первичного инфицирования плода и новорожденного) и у людей с иммунодефицитом. В других ситуациях исследование и тем более лечение не требуется. IgG-антитела, как и при других инфекциях, означают наличие долговременного иммунитета к вирусу, дают гарантию того, что организм с вирусом уже встречался, а значит первичного инфицирования, наиболее опасного во время беременности, не будет. На фоне хронического носительства ЦМВ-IgG может возникать обострение, тогда появляются IgM, и возникает опасность заражения плода, поэтому требуется лечение. Для плода риск при вторичном обострении гораздо ниже, чем при первичном. Отсутствие IgG означает отсутствие иммунитета, и требует частого скрининга для своевременного выявления первичного инфицирования и лечения.
Многие женщины во время беременности, при регулярном визите к гинекологу, встречаются с таинственным термином TORCH. Анализ крови на ТОРЧ инфекции - это фраза, которую часто используют врачи. Эта аббревиатура образована из первых букв названий возбудителей инфекционных заболеваний.
Группа заболеваний
Инфекция ТОРЧ вызывает следующие болезни:
- токсоплазмоз (T. Гонди);
- коревой (вирус краснухи);
- цитомегаловирус;
- герпетические инфекции ();
- идругиеинфекции, такиекаксифилис, листериоз, или ВИЧ.
Группа этих заболеваний может стать серьезной проблемой, если они появляются во время беременности, поэтому так важно регулярно проходить медицинский осмотр и сдавать анализы для их обнаружения, что позволяет пройти лечение на ранней стадии заболевания.
Регулярность и периодичность
Частота специфических заболеваний различна, но чаще они выявляются при рекомендованных исследованиях в ходе беременности.
Эти данные указывают на то, что например, герпес встречаются у новорожденных 0,02-0,013%, цитомегаловирусная инфекция появляется в 1-4% беременных женщин и менее 50% женщин подвержены риску заражения токсоплазмозом.
Введение обязательной вакцинации в мировой практике значительно снизило заболеваемость корью и возможные ее осложнения. В последние несколько лет были зарегистрированы врожденные формы этого заболевания, хотя сообщают, что более 10% женщин в репродуктивном возрасте не имеет защитных антител.
Заболеваемость сифилисом, листериозом или корью колеблется от менее одного до нескольких случаев на 100 000 взрослых.
Диагностика
Некоторые из этих болезней представляют собой характерную клиническую картину, которая, вместе с эпидемиологической историей, позволяет поставить правильный диагноз.
В большинстве случаев должны быть проведены лабораторные испытания и сделана правильная и полная на ТОРЧ инфекции. Важную роль играют на ТОРЧ, включая идентификацию соответствующих классов антител и молекулярные тесты, позволяющие обнаружить наличие генетического материала возбудителя (возбудителя заболевания) и, таким образом, бесспорно подтвердить или исключить инфекцию.
Дальнейшие рекомендации относятся к беременным женщинам, у которых результаты исследований на токсоплазмоз, выполненные в первом триместре беременности, не выявили наличие заболевания (они были отрицательными). Анализ крови на ТОРЧ инфекции при беременности также должен проводиться между 21 и 26 неделями беременности. Повторная диагностика рекомендуется от 33 до 37 недель беременности на наличие заболеваний гепатита В (HBV) и С (ВГС), ВИЧ и сифилиса. Чрезвычайно важным является диагностика цитомегаловирусной инфекции с первого триместра беременности.
Полученные результаты, указывающие на возможную инфекцию требует дополнительного изучения и определения места, в котором произошла инфекция. Исследования включают в себя показатель авидности IgG (авидность - способность быстро реагировать на атакующей патоген), который говорит нам о степени поражения инфекцией (авидность увеличивается со временем).
Более подробная информация также можно получить определив , но часто наиболее важными являются молекулярные тесты из образца амниотической жидкости, крови или мочи, генетического материала возбудителя. Например, двухтрековая идентификация патогена цитомегаловируса. Мы ищем появления клинических симптомов инфекции или двусмысленность скрининга серологических тестов. Диагноз возможен после определения IgG и IgM и выделения вируса в моче, слюне и амниотической жидкости, полученной во время амниоцентеза.
В случае краснухи, защитные антитела получают после вакцинации или после болезни. Если их уровень низок, организм пациента не защищен от заболевания. Поэтому важным показателем является уровень защитных антител, который будет определять потенциальный риск заболевания.
У детей
Многие мамы задаются вопросом: на торч инфекции. Это практически безболезненная манипуляция, на пяточке ребенка делают маленький прокол и берут кровь для анализа. Так, что нет поводов для беспокойства.
Осложнения
Возможные осложнения включают врожденный токсоплазмоз. Дефекты нервной системы, потеря слуха, нарушение зрения. При тяжелых формах инфекции могут иметь место выкидыши, мертворождения или осложнения в органах. Раннее обнаружение токсоплазмозом во время беременности может значительно сократить лечение и риск осложнений, которые наблюдаются у детей, рожденных от матерей, прошедших лечение.
Краснуха может бессимптомно протекать у беременных женщин, в то время, как плод может быть подвержен высокому риску серьезных осложнений - от абортов до многочисленных врожденных дефектов. Риск осложнений под влиянием времени инфицирования обратно пропорционален продолжительности беременности. В первом триместре беременности наибольшая степень риска, а наименьшая в третьем.
Среди наиболее распространенных осложнений кори являются:
- глухота;
- дефекты глаз (катаракта, микрофтальмия, глаукома);
Риск инфицирования плода при заражении цитомегаловирусом существует в каждом триместре беременности, хотя большая часть ущерба он наносит на ранней стадии беременности.
К сожалению, присутствие материнских антител против этого вируса не обеспечивает защиту от инфекции. Некоторые из симптомов врожденного цитомегаловируса могут быть видны на (ретинит, глухота, нарушение психомоторного развития ребенка).
Инфекция после родов у новорожденного также связано с риском осложнений со смертельным исходом в 10% случаев. Изолированные два типа вируса простого герпеса HSV-1 и HSV-2.
Практически все из них нападают на отдельные части тела, HSV-1 поражает преимущественно кожу и слизистую оболочку полости рта, в то время как HSV-2 поражает кожу и слизистую оболочку половых органов мужчин и женщин. Во время первичной ТОРЧ инфекции вирус может атаковать плод. Внутриутробное инфицирование в 25% приводит к выкидышу или преждевременным родам. В других случаях, могут быть отклонения в развитии у детей.

При генитальном герпесе, повышается риск инфицирования новорожденного во время родов. В этом случае, самый безопасный способ прерывания беременности - кесарево сечение. Во время ухода за ребенком и кормления грудью очень важно соблюдать правила гигиены как при активной форме орального герпеса, так и при герпесе половых органов. Вирус может легко инфицировать ребенка. Поэтому анализ крови на ТОРЧ инфекции у ребенка делают в первые дни жизни.
Грипп распространенное заболевание, в том числе и у беременных женщин. Хотя в настоящее время и установлено, что грипп не увеличивает риск выкидыша, врожденных дефектов или внутриутробной смерти, все же существует риск преждевременных родов во время заболевания верхних дыхательных путей. Поэтому рекомендуются прививки также во время беременности и кормления грудью.
Прививки против кори во время беременности связаны с высокой частотой выкидышей, преждевременными родами и серьезными осложнениями для женщин, таких как: тяжелая пневмония, поражение сердечной мышцы, мозга и печени.
Врожденное заболевание может привести к смерти новорожденного до 60% случаев. Благодаря вакцинации в детском возрасте от краснухи и кори, у беременных женщин увеличивается устойчивость к данным заболеваниям.
Энтеровирусы являются более широкой группой и включают вирусы: Coxackie или вирус полиомиелита, вызывающих гепатит А. Заболевания, вызванные этими вирусами являются типичными «болезнь грязных рук». К сожалению, в то время как последствия для пациента невелики, для будущего ребенка могут быть очень серьезными, в том числе и внутриутробная смерть плода. Поэтому очень важно соблюдать основные правила гигиены.
Как вы можете ясно видеть, эти болезни часто могут представлять серьезную опасность для матери и ее ребенка. Чтобы свести к минимуму риск осложнений необходимо своевременно реагировать путем проведения диагностических тестов и анализа крови на ТОРЧ инфекции.
Не секрет, что беременность является серьезным испытанием для женского организма. Часто во время беременности у женщины обостряются хронические заболевания, снижается иммунитет и поэтому будущая мама становится особенно уязвимой для всякого рода инфекционных заболеваний. Среди инфекций есть относительно безобидные для матери и плода (например, ОРЗ) и очень опасные (вплоть до ВИЧ).
Но есть группа инфекций, особенность которых заключается в том, что, будучи относительно безобидными для взрослых, и даже для детей, они становятся чрезвычайно опасными для беременных.
По первым буквам латинских названий входящих в нее инфекций эту группу принято называть TORCH-инфекциями или инфекциями TORCH-комплекса.
Расшифровка аббревиатуры TORCH:
- Т - токсоплазмоз (toxoplasmosis)
- О - другие инфекции (others)
- R - краснуха (rubella)
- С - цитомегаловирусная инфекция (cytomegalovirus)
- H - герпес(herpes simplex virus)
- Загадочная буква О - others (другие) - подразумевает такие влияющие на плод инфекции, как гепатит В и гепатит С, сифилис, хламидиоз, гонококковая инфекция, листериоз. Недавно в этот перечень включили ВИЧ-инфекцию, ветряную оспу, энтеровирусную инфекцию.
Однако, как правило, в группу ТОРЧ-инфекций включают только четыре перечисленных заболевания: токсоплазмоз, краснуху, цитомегаловирус и герпес. При этом варианте буква О аббревиатуры расшифровывается как вторая буква слова toxoplasmosis.
TORCH-инфекции и беременность
Особенность ТОРЧ-инфекций в том, что при первичном заражении ими во время беременности они могут оказывать пагубное действие на все системы и органы плода, особенно на его центральную нервную систему, повышая риск выкидыша, мертворождения и врожденных уродств ребенка, формирования пороков его развития, вплоть до инвалидности.
Для всех этих инфекций очень важно, болела ли женщина ими раньше, т.е. есть ли у нее в крови иммуноглобулины G. Если нет, то есть вероятность развития первичной инфекции во время беременности и поражения плода. В этом случае нужно более тщательно беречься от возможного заражения и регулярно перепроверять содержание антител в результатах ТОРЧ-анализа.
Кровь на наличие антител к TORCH-инфекциям правильнее всего сдавать еще до наступления беременности, при ее планировании.
Повторим, что наиболее опасным для плода является первичное заражение ТОРЧ-инфекциями на фоне беременности, особенно на ранних ее сроках, поэтому если при обследовании на torch-инфекции до беременности в крови женщины обнаруживаются антитела к этим инфекциями, то женщина может спокойно беременеть - ее ребенку с этой стороны ничто не угрожает. Если же перед беременностью антител к инфекциям ТОРЧ-комплекса не обнаруживается, значит, беременной женщине необходимо будет принимать дополнительные меры для того, чтобы обезопасить то них себя и своего будущего малыша.
Если же до наступления беременности анализы на ТОРЧ-инфекции сданы не были, это совершенно необходимо сделать на как можно более ранних сроках беременности. Причем анализы на TORCH-инфекции нужно сдать вне зависимости от самочувствия беременной женщины, так как большинство инфекций TORCH-комплекса протекают бессимптомно, и до появления серьезных осложнений со стороны плода, беременная женщина может даже не догадываться об их существовании. Ниже мы поговорим немного подробнее о каждой из ТОРЧ-инфекций и их влиянии на организм беременной женщины и плода.
Заболевания, которые включены в группу ТОРЧ-инфекций, зашифрованы в его названии в латинском виде: TORCH, где T – токсоплазмоз, R – краснуха, C – цитомегаловирусная инфекция, H – вирус простого герпеса, O – другие инфекции. Но на практике в группу ТОРЧ-инфекций включены только эти четыре заболевания.
Вопрос о наличии этих заболеваний у женщины становится актуальным, когда у пары отмечены длительное бесплодие, частые выкидыши, врожденные пороки развития плода, которые провоцируются ТОРЧ-инфекциями. При этом другие симптомы заболеваний могут отсутствовать, а мать – носитель torch-инфекции.
В таких случаях врач может назначить анализ крови на torch-инфекции для их диагностики и лечения. Реже заражение происходит во время беременности, особенно опасно заражение для плода в первые 12 недель, так как оно вызывает тяжелые пороки развития или внутриутробную гибель плода.
Что входит в ТОРЧ-инфекции?
Одной из самых распространенных ТОРЧ-инфекций остается токсоплазмоз – бактериальная инфекция, которой человек заражается от домашних животных. Заболевание протекает бессимптомно, оставляя стойкий иммунитет, но при заражении во время беременности возможны тяжелые пороки развития ЦНС и внутриутробная гибель плода.
Краснухой обычно болеют в детстве. Передается она воздушно-капельным путем, проявляется повышением температуры, кожными высыпаниями розового цвета по всему телу, редко вызывает осложнения. Но заражение во время беременности в первом триместре является показанием к ее прерыванию из-за тяжелых пороков развития, которые вызывает вирус, во втором и третьем триместре тяжелые последствия для плода встречаются реже.
Цитомегаловирус может передаваться как половым путем, так и при кормлении грудью от матери к ребенку. Чаще всего заболевание протекает бессимптомно. Но если заражение происходит во время беременности, то оно приводит к внутриутробному инфицированию плода, поражению головного мозга с развитием гидроцефалии, поражению печени, почек, сердца и легких, и даже к гибели плода.
Вирусом простого герпеса человек заражается еще в детстве, может передаваться половым путем и всю жизнь находиться в клетках человека, активизируюсь при снижении иммунитета. При беременности редко возможно появление пороков развития плода. Чаще происходит инфицирование ребенка вирусом во время родов.
Как сдавать анализ на ТОРЧ-инфекции?
Если врач назначает скрининг torch-инфекций, женщине нужно понимать, что это. Для диагностики на ТОРЧ-инфекции сдают анализ крови. Сам анализ основан на определении уровня титров антител иммуноглобулина М, который появляется в остром периоде заболевания.
Реже используют анализ крови на ТОРЧ-инфекции с определением титра иммуноглобулина G, который указывает на перенесенную ранее болезнь.
И только после диагностики титра определяют алгоритмы лечения torch-инфекций.
Лечение ТОРЧ-инфекции
Лечение зависит от того, какой вид инфекции выявлен у женщины. Для лечения токсоплазмоза используют производные антибиотика спирамицина или макролиды. Для подавления вирусов могут назначать противовирусные препараты, снижающие их активность. Кроме специфической терапии для лечения используют препараты, повышающие защиту иммунной системы.