Миозит мышц лица лечение. Болезни костно-мышечной системы и соединительной ткани в данном разделе
Болезни костно-мышечной системы и соединительной ткани
Подагра – заболевание, связанное с нарушением пуринового обмена, проявляющееся отложением мочевой кислоты в тканях и приводящее к характерному поражению сустава и других органов. Заболевание сопровождается периодическими болями в суставах рук и ног. Причинами развития подагры могут быть переедание, злоупотребление алкоголем, употребление в пищу продуктов, содержащих пуриновые основания (мясо, творог, жиры, рыба, красное вино) и сидячий образ жизни. Соли откладываются в суставах и синовиальных оболочках, вследствие чего происходит разрушение хрящей.
Основные клинические симптомы
Начало заболевания совпадает с началом артрита внезапно, часто ночью. Больной просыпается от рвущей боли, в большинстве случаев болевой синдром формируется в первом плюснефаланговом суставе большого пальца, но иногда начинается с нескольких суставов.
Кроме этого отмечается подъем температуры до 40 °C. Суставы увеличиваются в размерах, становятся болезненными, а кожа под ними гиперемирована.
Диагностика
Со стороны крови отмечаются увеличение мочевой кислоты, ускорение СОЭ и нейтрофильный лейкоцитоз. Рентгенологически определяются дефекты в местах отложения солей мочевой кислоты.
Назначается диета с исключением пуринов, мяса, бобовых и копченостей. В остром периоде применяются нестероидные противовоспалительные средства и препараты, которые уменьшают синтез пуринов (аллопуринол и др.). Кроме того, назначаются массаж, ЛФК и санаторно-курортное лечение.
Артрозы – дегенеративные поражения хряща. Они могут быть первичными, если этиологический фактор неизвестен, и вторичными – после травмы, перелома или воспалительных заболеваний, приводящих к изменению суставных поверхностей и механическому повреждению хряща. Они могут осложняться воспалением синовиальной оболочки, тогда развиваются активный синовит, артроз с вторичным синовитом или артрозоартрит.
Коксартроз (деформирующий артроз тазобедренного сустава) – наиболее тяжелая форма артроза, характеризующаяся болью при опоре на ногу, появлением хромоты и ограничением движений в суставе. На поздней стадии происходит подвывих головки бедра. При двустороннем поражении возникает «утиная» походка.
Артроз коленного сустава – гоноартроз – характеризуется болью, возникающей при спускании с лестницы, и болезненностью при пальпации коленного сустава.
Развивается деформация за счет изменений в кости. Кроме того, периодически возникает небольшая припухлость.
Артроз дистальных межфаланговых суставов (геберденовские узелки) чаще всего возникает у женщин в климактерическом периоде. Развиваются симметричные стойкие утолщения межфаланговых суставов, болезненные при пальпации.
Диагностика
Основным критерием при постановке диагноза является стойкая деформация сустава без выраженных воспалительных изменений крови. На рентгенограмме определяют сужение суставной щели и краевой остеосклероз.
В первую очередь необходимо снизить нагрузку на ноги и улучшить метаболизм хряща. Назначают индометацин, вольтарен, ацетилсалициловую кислоту, биостимуляторы и витаминотерапию. Внутрь сустава вводится гидрокортизон. Кроме того, показаны аппликации парафином, массаж, ЛФК, ультразвук и курортное лечение. При тяжелом коксартрозе проводится хирургическое вмешательство.
Системные поражения соединительной ткани
Поражение соединительной ткани – группа заболеваний, характеризующихся аутоиммунным и иммунокомплексным воспалением соединительной ткани или повышенным фиброзообразованием.
Причина развития поражений соединительной ткани неизвестна. Однако в качестве этиологических факторов могут быть половые различия и неспецифические воздействия внешней среды (инфекции, инсоляции, охлаждение, стрессы, несбалансированное питание, семейно-генетическое предрасположение к аутоиммунитету и др.).
Основные клинические симптомы
К признакам, характерным для болезней соединительной ткани, относятся артриты и миозиты, реже серозиты и поражения внутренних органов (почек и сосудов) и центральной нервной системы.
При лабораторных исследованиях наблюдаются также общие показатели иммунологического статуса. К ним относятся: гипериммуноглобулинемия, наличие антинуклеарных и ревматоидных факторов, обнаружение иммунных комплексов. Характерными индивидуальными показателями могут быть:
– высокий уровень антител к нативной ДНК (красная волчанка);
– антитела к РНП (смешанное заболевание соединительной ткани);
– антитела к цитоплазматическим антигенам (болезнь Шегрена).
Течение большинства диффузных болезней соединительной ткани рецидивирующее, прогрессирующее и требует применения комплексной терапии, включающей противовоспалительные препараты (нестероидные и гормональные), иммунодепрессанты и иммуномодуляторы. Широко применяют плазмофорез, фильтрацию плазмы и гемосорбцию.
К системным заболеваниям соединительной ткани относятся следующие:
– узелковый полиартрит и родственные состояния;
– системная красная волчанка;
– дерматополимиозит;
– системный склероз;
– другие системные поражения соединительной ткани, включающие болезнь Бехчета и ревматическую полимиалгию.
Остеохондроз позвоночника
Остеохондроз позвоночника – заболевание, сопровождающееся дегенерацией межпозвоночного диска со значительным снижением его высоты, склерозированием дисковых поверхностей позвонков и разрастанием краевых остеофитов.
Основная причина – постоянные перегрузки позвоночника, в результате чего диски утрачивают кровоснабжение и развиваются дистрофические изменения. В них появляются трещины и разрывы, через которые могут выпадать массы измененного пульпозного ядра с развитием грыжи.
Основные клинические проявления
Для шейного отдела позвоночника характерны боли в затылочной и межлопаточной областях, чувство тяжести в надплечье, боли в шее, онемение пальцев рук во время сна, а также головокружение и мелькание мушек.
При остеохондрозе грудного отдела наблюдаются утомляемость мышц спины, невозможность находиться в вертикальном положении и боли по ходу позвоночника.
Остеохондроз поясничного отдела характеризуется появлением чувства усталости, болями в ягодичной области и по задней поверхности бедра. Острые нестерпимые боли могут также возникнуть при подъеме тяжести.
Диагностика
Постановка окончательного диагноза производится на основании клинических данных и результатов рентгенологического исследования.
В период обострения назначаются постельный режим на щите под матрацем для разгрузки позвоночника, массаж, вытяжение позвоночника, аналептики, витамины группы В, а при сильной боли – новокаиновая блокада.
После исчезновения боли проводятся физиотерапия, гидротерапия и лечебная физкультура. Кроме того, необходимо ношение разгрузочного ортопедического корсета. При неэффективности консервативного лечения проводятся удаление хрящевой грыжи и сращение 2 соседних позвонков. Для предупреждения осложнений рекомендуются облегченная работа без нагрузки на позвоночник, жесткая постель, ЛФК, постоянное ношение корсета, а также сероводородные и радоновые ванны.
Спондилит
Спондилит – группа воспалительных заболеваний позвоночника, при которых происходит разрушение тел позвонков, что приводит к деформации позвоночника. Спондилиты могут быть специфическими и неспецифическими. К первым относятся туберкулезный и другие спондилиты, вызванные различными инфекциями, а к последним – гематогенный гнойный, ревматоидный спондилит и др.
Основные клинические симптомы
Клинически спондилит характеризуется острым началом, ознобом и повышенной температурой тела. Отмечаются резкая болезненность в области пораженного позвоночника с иррадиацией в живот или ноги в зависимости от уровня поражения позвоночника, локальная болезненность в месте поражения, лейкоцитоз и ускорение СОЭ. Заболевание может протекать хронически.
Проводится хирургическое вмешательство.
Спондилез
Спондилез – хроническое заболевание, обусловленное дистрофическими изменениями в наружных отделах фиброзного кольца межпозвоночного диска и передней продольной связки с ограничением подвижности позвоночника. Заболевание развивается в результате статодинамических перегрузок или травм позвоночника.
Основные клинические симптомы
В конце дня возникают воли в спине, иногда наблюдаются поражения корешков.
Диагностика
На рентгенограмме отмечаются расстройства и костные разрастания по краям тел позвонков, имеющие заострения в виде клиновидных выступов или скоб.
Назначаются снижение физической активности, нестероидные противовоспалительные средства и физиотерапия, а также ЛФК, массаж и др.
Ишиас – воспалительное поражение корешков спинномозговых нервов на уровне пояснично-крестцового отдела позвоночника.
Основные клинические симптомы
Наиболее важными признаками являются боли в поясничной области, иррадиирущие в ягодицу, по задней поверхности бедра и голени, наружному краю бедра, голени и стопы, а также нарушения чувствительности по корешковому типу и др.
Ишиас наблюдается при остеохондрозе позвоночника, травмах и инфекциях.
Проводится комплексная терапия с учетом основного заболевания.
Миозит – полиэтиологическое заболевание, которое характеризуется воспалительным процессом в мышцах, сопровождается болевым синдромом, мышечной слабостью и возможной атрофией мышц. Миозиты могут быть гнойными, негнойными, инфекционно-аллергическими, инфекционными и неинфекционными.
Они также подразделяются на острые, подострые и хронические. Кроме того, они могут быть локализованными и распространенными.
Миозит характеризуется выраженной реакцией соединительной ткани с развитием фиброза в воспаленной мышце.
Возможно появление склероза межмышечной ткани и костных элементов в ней, когда поражаются не только мышцы, но и сухожилия и мышечные оболочки.
Основные клинические симптомы
Совокупность расстройств при различных заболеваниях объединяются под общим названием миопатия. Различают:
– миопатию с нарушением координации между агонистами, антагонистами и синергистами;
– нарушение координации не только целых мышц, но и пучков внутри мышц;
– миофасцикулит, характеризующийся сочетанием с воспалительными изменениями в мышцах.
Диагностика
Постановка окончательного диагноза производится на основании характерной симптоматики и результатов клинических исследований, посева гноя и электромиографии.
Применяются антибиотики и аналгетики, по показаниям – хирургические вмешательства и физиотерапия. Кроме того, проводятся уменьшение болевого синдрома и лечение основного заболевания.
Синовиты
Синовиты – заболевания, поражающие синовиальную оболочку, которая ограничивается ее пределами и сопровождается скоплением выпота.
Местом поражения чаще всего являются коленные, голеностопные, локтевые и лучезапястные суставы.
Синовиты возникают при инфекционном и асептическом воспалении, а также при травмах.
Основные клинические симптомы
Сустав увеличивается в размерах и меняет форму, наблюдает болезненность при пальпации. Отмечается также нарушение функции суставов: покраснение области сустава.
Диагностика
Постановка окончательного диагноза производится на основании клинических симптомов и результатов исследования пунктата суставной жидкости.
Проводится хирургическое вмешательство, по показаниям – пункция сустава, дренирование полости сустава, УВЧ-терапия.
Тендосиновит
Тендосиновит – воспалительный процесс, который часто поражает место перехода сухожилия в мышцу.
Тендосиновит короткого разгибателя в длинной отводящей мышце большого пальца кисти развивается вследствие длительного напряжения. Проявляется болями в области шиловидного отростка лучевой кости, которые усиливаются при движении большого пальца.
Тендосиновит локтевого разгибателя запястья характеризуется болью в области шиловидного отростка локтевой кости, иррадиирущей в локоть IV и V пальцев.
«Защелкивающийся палец» возникает вследствие микротравм поверхностных сгибателей пальцев. Проявляется болью и припухлостью на ладонной поверхности пальцев. Ощущение препятствия и защелкивания преодолевается с помощью здоровой руки.
Синдром запястного пальца: внезапно возникают интенсивные боли и парестезии в области I и III пальцев со стороны ладони, отек кистей и появление эритемы, цианоза и мраморности кожи.
Оно зависит от стадии заболевания. Назначаются противовоспалительные и обезболивающие средства внутрь или местно. При сдавливании нерва показано хирургическое вмешательство.
Бурсопатии
Бурсопатии – воспаления синовиальных сумок, располагающихся между сухожилиями и костными выступами. Они возникают при травмах или микротравмах и сопутствуют другим повреждениям. Исходом бурсита может быть фиброз. Чаще всего повреждаются локтевые и вертельные области. Различают локтевой, вертельный, седалищный и преднадколенный бурсит, а также бурсит гусиной лапки в области большеберцовой кости.
Сначала назначается холод, затем тепло, глубокое прогревание и противовоспалительные средства. При гнойном бурсите проводится хирургическое вмешательство.
Пяточная шпора
Пяточная шпора – выросты на поверхности пяточной кости или пяточного бугра, представляющие собой образование костной структуры с преобладанием склерозирования.
Основные клинические симптомы
При ходьбе, беге или ношении неудобной обуви возникает сильная боль в области пяточной кости.
Диагностика
Постановка окончательного диагноза производится на основании выявления на рентгенограмме выроста шиповидной, пирамидной или клиновидной формы.
Проводится консервативное лечение, назначаются физиопроцедуры, ЛФК и массаж.
Остеопороз
Остеопороз – заболевание, характеризующееся снижением плотности кости в результате уменьшения костного вещества или недостаточной его минерализации.
Основные причины развития остеопороза: снижение двигательной активности, характер питания, употребление алкоголя, курение, недостаток поступления витаминов, а также снижение питания с уменьшением поступления кальция и фосфора. Остеопороз может быть местным и общим. Первый развивается чаще всего при нарушениях кровообращения и длительной обездвиженности, связанной с переломами, невритами, обморожением или появлением флегмоны. Общий остеопороз регистрируется при интоксикациях, пищевых и обменных расстройствах, возрастной инволюции и эндокринных заболеваниях, а также при применении глюкокортикоидов.
Основные клинические симптомы
Остеопороз может протекать без особой симптоматики, больные жалуются на боли в костях и мышцах спины. Переломы при остеопорозе возникают без травматического воздействия после небольшой нагрузки. Обычно они возникают в грудных позвонках, регистрируются также и переломы шейки бедра. При вторичном остеопорозе симптоматика обусловлена основным заболеванием.
Диагностика
Основным методом исследования является рентгенография, с помощью которой выявляется снижение плотности кости.
Назначаются витамин D и кальцитонин. В настоящее время появилось множество комплексных препаратов. Излечение вторичного остеопороза заключается в терапии основного заболевания.
Следует учитывать, что развитию остеопороза препятствуют двигательная активность и рациональное питание с достаточным введением кальция и фосфора в равной пропорции. Суточная дозировка кальция в зависимости от возраста составляет 1000–1500 мг. Источником кальция являются молочные продукты, а источником фосфора – морепродукты, фасоль и отруби.
Остеомаляция
Остеомаляция (размягчение костей) – синдром, возникающий при недостаточной минерализации костной ткани в результате обеднения организма солями кальция и фосфора.
Это состояние может быть связано с недостатком витамина D, повышенной фильтрацией солей в почках и нарушением их всасывания в кишечнике. При этом уменьшаются объем костного вещества и его минерализация, что сопровождается размягчением костей и их искривлением.
Основные клинические симптомы
Наиболее показательными признаками являются деформация костей, боли в костях, переломы, гипотония и гипотрофия мышц. На рентгенограммах определяется остеопения. У детей изменения локализуются в метафазах трубчатых костей.
Детям назначают витамин D, препараты кальция и фосфора, исправление деформации и общеукрепляющую терапию. Лечение взрослых направлено на нормализацию фосфорно-кальциево-го обмена для улучшения минерализации костной ткани.
Остеомиелит
Остеомиелит – воспалительный процесс с поражением всех структурных элементов кости и костного мозга.
Основным этиологическим фактором является гноеродная микрофлора. Входными воротами инфекции при гематогенном остеомиелите могут быть слизистая носоглотки и очаги хронической инфекции.
Негематогенный остеомиелит возникает при травмах. Кроме того, по течению заболевание может быть острым и хроническим.
Основные клинические симптомы
Различают 3 формы остеомиелита.
При легкой форме местные симптомы преобладают над общими. Интоксикация выражена умеренно, температура тела не превышает 38 °C. Местные изменения локализованы в местах поражения, боль умеренная.
Септикопиемическая (тяжелая) форма характеризуется внезапным началом, ознобом, подъемом температуры выше 40 °C. Наблюдаются симптомы интоксикации: слабость, адинамия, тошнота и рвота. Отмечается выраженность местных проявлений. Довольно быстро возникают резкие боли, заставляющие ограничить движения и принять вынужденное положение. Над очагом поражения кожа краснеет, более четко проявляется венозный рисунок. При неблагоприятном течении заболевания симптомы интоксикации усиливаются.
При молниеносной форме в первые сутки развивается тяжелая интоксикация со спутанностью сознания, судорогами, симптомами раздражения мозговых оболочек и сердечно-сосудистой недостаточностью. Больные могут погибнуть в 1-е сутки от начала заболевания.
Осложнениями остеомиелита являются сепсис, гнойный артрит, пневмония, миокардит, патологический перелом и переход в хроническую форму.
Диагностика
Постановка окончательного диагноза производится на основании характерных клинических симптомов и результатов рентгенологического исследования.
Проводятся оперативное лечение местного процесса, направленное воздействие на возбудителя путем назначения антибиотика и улучшение устойчивости организма путем повышения калорийности питания. Кроме того, назначаются витамины, микроэлементы и иммуномодуляторы, а также дезинтоксикационная и симптоматическая терапия.
Заболевания костно-мышечной системы – это группа болезней, поражающая кости, суставы, мышцы, соединительную ткань. Могу быть воспалительного, паталогического, опухолевого и другого характера. Чаще всего возникают как самостоятельные заболевания, однако иногда могут быть симптомами других болезней.
Основные симптомы, возникающие при заболеваниях опорно-двигательного аппарата – боли в суставах, мышцах, позвоночнике, которые могут усиливаться при движениях или «на погоду».
Рассмотрим подробно 20 самых распространенных недугов костно-мышечной системы.
Артрит
Группа воспалительных заболеваний, поражающих суставы. В зависимости от распространенности заболевания различаются моноартрит (поражен один сустав) и полиартрит (несколько суставов). Заболевание может возникнуть внезапно (острая форма) или развиваться постепенно (хроническая форма).
В зависимости от причин, вызвавших болезнь, артрит бывает:
- реактивным;
- ревматоидным;
- инфекционным;
- подагрическим;
- псориатическим;
- остеоартритом;
- травматическим.
Каждый вид заболевания характеризуется своими симптомами. Давайте рассмотрим общие, для всех видов артрита, признаки:

- боль;
- отечность;
- покраснение;
- хруст (остеоартрит);
- повышенная температура (реактивный и инфекционный артриты).
Артроз
Под артрозом понимают возрастную деформацию суставов, которая чаще всего проявляется у пожилых людей. Заболевание развивается из-за изношенности хрящей и их постепенного разрушения. По статистике, артроз – самая распространенная болезнь суставов, от которой страдает более 70% населения Земли.
Симптомы артроза:
- боль в суставах при движении;
- хруст суставов;
- плохая подвижность пораженной конечности;
- изменение формы сустава.
Другое название – анкилозирующий спондилоартрит. Болезнь Бехтерева достаточно редкое заболевание, при котором воспаляются межпозвонковые суставы, сокращаясь в размерах, из-за чего движение позвоночника сильно затрудняется или ограничивается.
Симптомы:
- боль в позвоночнике, иногда отдающая в ягодицы или ноги;
- скованность движений;
- повышенная скорость оседания эритроцитов.
Гигрома сустава
Гигрома – опухолевидное образование в области сустава. Чаще всего появляется между запястьем и лучевой костью, имеет вид шишки.
В большинстве случаев у пациентов не проявляются никакие симптомы до вырастания шишки. Образование располагается под кожей, оно подвижно, но внизу прикреплено к суставу. Постепенно шишка увеличивается, появляется тупая боль из-за механического давления образования на ткани и нервы.
Одно из главных отличительных черт гигромы от других опухолевидных образований – ее абсолютная безопасность, гигрома никогда не перерождается в рак.
Дисплазия тазобедренных суставов
Является врожденной патологией строения тазобедренного сустава, при котором он неправильно ориентирован в пространстве относительно тазовой впадины. При данном заболевании нарушается опорно-двигательная функция конечности.
Симптомы проявляются еще в младенческом возрасте. На что следует обратить внимание маме:
- На длину ножек. При дисплазии они будут не одинаковой длины.
- На симметричность ягодичных складок.
- На лишние складочки на бедре.
- На симметричность разведенных ножек.
- На посторонние звуки (щелчок, хруст) во время движения конечностей.
При обнаружении этих симптомов следует как можно раньше обратиться к ортопеду.
Кокцигодиния
Коцигодиния – это боль, ощущаемая в области копчика. Заболеванию в большей степени подвержены женщины, чем мужчины, что обусловлено особенностями строения женского организма и детородной функцией.

Основным симптомом является постоянная или периодическая боль в копчике. Чаще всего кокцигодиния появляется после травм (падение назад на ягодицы, ушибы копчика со спины). Болевые ощущения могут появиться как сразу, так и в течение полугода после травмы.
Кроме этого, боль в копчике может быть вызвана и другими факторами:
- беременность;
- заболевания околокопчиковых мышц и нервов;
- постоянное использование мягкого или очень твердого стула;
- болезни позвоночника.
Остеопороз костей
Заболевание, поражающее скелет человека, нарушающее структуру и прочность костной ткани. В переводе с греческого «osteo» означает кость, а «poros» – «пора», если совместить эти два слова, то получиться пористость костей. По статистике, женщины страдают от остеопороза гораздо чаще, чем мужчины.
Симптомы на начальной стадии:
- неприятные ощущения между лопатками;
- слабость мышц;
- боли в пояснице и конечностях.
На более поздних стадиях:
- уменьшение роста человека, видимое невооруженным глазом;
- искривление осанки (сутулость, сколиоз);
- частые переломы.
Остеохондроз позвоночника
Остеохондроз – нарушение структуры межпозвоночных костей, при котором снижается гибкость и подвижность позвоночника. Болезнь развивается постепенно. Сначала появляются микротравмы хрящей, которые могут быть вызваны тяжелой физической нагрузкой или травмами, затем межпозвоночные диски начинают терять свою эластичность и «сплющиваются».
Симптомы:
- Боль, место которой зависит от локализации повреждений. Болеть могут руки, шея, грудная клетки и т.д.
- Онемение мышц.
При сдавливании кровеносных сосудов, появляться:
- головная боль;
- головокружение;
- шум в ушах;
- тошнота и рвота;
- обмороки.
Плоскостопие
Изменение формы стопы, при котором происходит опущение свода, называется плоскостопием. Чаще всего развивается вследствие недостаточной или избыточной нагрузки на стоп, различных заболеваний.
Плоскостопие достаточно хорошо определяется визуально. Узнать, как выглядит плоская стопа, вы можете не фото ниже.
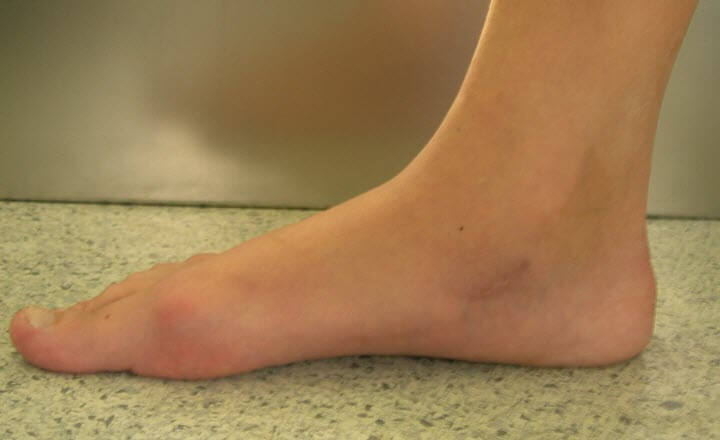
Другие симптомы:
- боли при длительной ходьбе;
- боли при стоянии на месте (на более поздних стадиях);
- деформация стопы;
- появление «болезненной» косточки на большом пальце;
Свод стопы играет очень важную роль в опорно-двигательном аппарате человека. Он выполняет амортизирующую функцию при ходьбе. Когда свод опущен, эта функция нарушается, и амортизацию берет на себя позвоночник. За счет дополнительной нагрузки, межпозвонковые диски быстрее изнашиваются, могут появляться симптомы в виде боли, защемления нервов.
Подагра
Нарушения обмена веществ, при котором происходит отложение солей в суставах. По статистике, от подагры чаще страдают мужчины после 40, реже – женщины после наступления менопаузы. Подагра может поражать абсолютно все суставы организма, но чаще всего болезнь затрагивает большой палец ноги.
Симптомы:
- воспаление сустава;
- покраснение кожи;
- повышение температуры в поврежденном месте;
- образование наростов на суставе;
- приступы подагрического артрита, появляющиеся утром или ночью;
Рахит
Рахит – детское заболевание, при котором нарушается процесс образования костей из-за нехватки витамина D.

Симптомы на начальной стадии:
- беспокойный сон;
- плаксивость и раздражительность;
- очень сильная потливость;
- повреждение или выпадение волос в затылочной области;
На более поздних стадиях:
- задержка в закрытии родничка и росте зубов;
- мышечная слабость;
- деформация ног при рахите, они становятся Х-образными или О-образными;
- деформация костей таза у девочек;
- появление теменных и лобных бугров;
- деформация грудной клетки (вдавливание или выпячивание).
При затрагивании внутренних органов появляется:
- частая рвота;
- нарушение работы кишечника;
- увеличение печени;
- побледнение кожи.
Сакроилеит
Представляет собой воспаление крестцово-подвздошного сочленения, которое может затрагивать как сам сустав, так и ткани около него. В зависимости от формы заболевания (ревматическая или инфекционная) различаются и симптомы болезни.
Ревматическая форма:
- болевые ощущения в ягодицах, отдающие в бедро;
- боль сильная в состоянии покоя и ослабевающая при движениях;
- скованность в пояснице после сна.
Инфекционная форма:
- резкая боль в области крестца;
- болевые ощущения отдают в ягодицы и конечности;
- боль становится сильнее при движениях ноги или надавливаниях на пораженную область;
- покраснение кожи.
Синовит
Синовит – воспаление синовиальной оболочки сустава, при котором в его полости происходит накопление жидкости. В большинстве случаев синовит затрагивает коленный сустав, но иногда могут поражаться и другие. Очень редки случаи заболевания более, чем одного сустава.
Симптомы:
- увеличение размеров сустава (острая форма);
- ощущение давления изнутри;
- боль;
- слабость (редко)
- повышение общей и местной температуры;
- ограниченность движений сустава;
- болезненные ощущения при надавливании.
При остром гнойном синовите:
- повышенная температура;
- озноб и недомогание;
- бред (очень редко);
- сильная боль;
- отек сустава;
- увеличение лимфатических узлов (редко).
При хроническом синовите могут присутствовать практически все вышеперечисленные симптомы, однако они будут слабовыражены.
Сколиоз
Представляет собой искривление позвоночника вбок, сопровождающееся асимметрией тела и выступающими ребром или лопаткой.
Симптомы, определяющиеся визуально:
- плечи не на одинаковой высоте;
- одна из лопаток выпирает;
- талия не симметрична;
- складки на туловище не одинаковы;
Помимо этого сколиоз может сопровождаться болями, быстрой утомляемостью спины, затрудненностью дыхания.
Спондилолистез
Представляет собой заболевание позвоночника, при котором один из позвонков смещается вперед или назад относительно всего позвоночного столба.
Симптомы:
- болевые ощущения внизу спины, усиливающиеся после нагрузки;
- затрудненность движений нижнего отдела позвоночника;
- покалывание, онемение в конечностях;
- потер контроля над мочеиспусканием и дефекацией (при сдавливании нерва).
Стеноз позвоночного канала
Под стенозом позвоночного канала понимается сужение диаметра позвоночника. Заболевание чаще всего встречается у пожилых людей, но иногда встречается и у молодых людей. Основной причиной развития заболевания считаются врожденные проблемы с позвоночником.
Главный симптом стеноза позвоночного канала – боль в позвоночнике, которая может отдавать в ногу.
Другие проявления:
- судороги ног;
- боль в ягодице, спускающаяся по задней части бедра вниз;
- сложности в удержании равновесия;
- дисфункция кишечника и/или мочевого пузыря.
Тендовагинит
Тендовагинит – воспаление сухожильных влагалищ. Чаще всего заболевание затрагивает кисти рук, стопы, предплечья.
Симптомы:
- болезненные ощущения в пораженной области;
- покраснение и опухлость кожи;
- отек;
При инфекционном тендовагините к вышеперечисленным симптомам добавляется повышенная температура, озноб, общая слабость.
Туберкулез костей
Туберкулез костей – хроническое воспалительное заболевание опорно-двигательного аппарата. После туберкулеза легких является наиболее распространенным типом болезни. Чаще всего локализируется в позвоночнике.
На начальной стадии заболевания симптомы выражены слабо либо же их вообще может не быть. Обычно происходит повышение температуры тела до 37°С. У пациента наблюдаются:
- вялость и слабость;
- снижение работоспособности;
- боли мышц;
- сонливость.
На следующей стадии болезни все симптомы становятся ярко выражены, к ним добавляются боли в пораженном участке костей, которые возникают чаще всего при движениях. Нарушается походка и осанка. При поражении позвоночника мышцы вдоль него воспаляются и набухают.
Для последней стадии характерно:
- распространение туберкулеза на другие кости;
- высокая температура;
- сильные боли;
- если поражен позвоночник, его движения сильно затрудняются или становятся невозможными.
Шпора пяточная
Медицинское название плантарный фасциит. Заболевание представляет собой воспаление соединительной оболочки стопы, чаще всего вызванное травмами.
![]()
Симптомы:
- боль при нагрузке на пятку;
- резкие боли в пятке при первых шагах с утра;
- ощущение напряжения в ахилловом сухожилии.
Эпикондилит локтевого сустава
Представляет собой воспаление в области локтя. Чаще заболевание развивается вследствие однообразной нагрузки на руку, вызывающей постоянные сгибания-разгибания локтя.
Основной симптом заболевания – боль в предплечье, которая может отдавать в плечо и усиливаться при нагрузке (например, при рукопожатии).
Заболевания опорно-двигательного аппарата (болезни костно-мышечной системы и соединительной ткани) — очень кратко.
Реактивные артриты
Инфекционные артропатии (реактивные артриты) начинаются на фоне или после перенесенных инфекций (это обычно иерсиниозные энтероколиты, дизентерия, гонорея, хламидийные инфекции мочевых путей). Наблюдается воспаление суставов нижних конечностей с отеком, болью, внесуставными проявлениями – сыпью, язвенным стоматитом, конъюнктивитом, миокардитом. Продолжается воспалительный процесс обычно 1-3 недели и проходит самостоятельно. Лечение – прием нестероидных противовоспалительных средств, кортикостероидов.
Ревматоидный артрит
Хроническое прогрессирующее воспаление суставов конечностей, связанное с аутоиммунными процессами. Характерен стойкий симметричный артрит, причем чаще поражаются мелкие суставы кистей и стоп. Начало заболевания постепенное, с появлением утренней скованности, припухлости суставов. В далеко зашедших стадиях наступает грубая деформация кистей и стоп, могут развиваться миокардит, плеврит, лимфадениты. Диагноз уточняется с помощью рентгенографии, лабораторного исследования (признаки воспаления, появление ревматоидного фактора). Лечение – применение нестероидных противовоспалительных средств, кортикостероидных гормонов, средств базисной терапии, физиотерапевтическое лечение.
Подагра
Заболевание опорно-двигательного аппарата, при котором происходит повышенный распад пуриновых оснований, снижается выделение мочевой кислоты почками, вследствие чего в суставах и других тканях откладываются кристаллы уратов. Болеют в основном мужчины среднего возраста. Чаще поражаются суставы стоп, голеностопный и коленный суставы. Приступы артрита чаще развиваются ночью: появляется интенсивная боль в суставе, краснота и припухлость, невозможность активных движений. Провоцируются обострения приемом мясной пищи, алкоголя, травмами. В крови повышается уровень мочевой кислоты. Лечение – прием противовоспалительных препаратов при обострениях и постоянный прием аллопуринола и его аналогов, диета.
Артрозы
Заболевания, при которых происходит развитие дегенеративных изменений в суставном хряще. Отмечается поражение суставов первых пальцев стоп, коленных и тазобедренных, плечевых и локтевых, а также межфаланговых суставов кистей с развитием болей, припухлости, утолщения, появлением деформации и снижением объема движений. Лечение этих заболеваний опорно-двигательного аппарата направлено на коррекцию ортопедических дефектов, прием противовоспалительных средств. Важно правильное питание, регулярные занятия ЛФК, физиотерапевтическое лечение, . Стойкое нарушение функции сустава – показание для хирургического вмешательства.
Узелковый периартериит
Заболевание характеризуется системным воспалительным поражением артерий среднего и мелкого калибра вследствие аутоиммунных нарушений. Встречается в основном у мужчин среднего возраста. Проявляется повышением температуры, похуданием, болями в суставах, мышцах, животе, кожной сыпью, признаками поражения сердечно – сосудистой системы, почек с развитием стенокардии, гломерулонефрита. Наступают патологические изменения в нервной системе (менингоэнцефалит), ухудшается зрение. Диагноз уточняется с помощью гистологического исследования мышечной ткани. Лечение – глюкокортикоиды, цитостатики, ЛФК, массаж.
Системная красная волчанка
Относится к хроническим заболеваниям соединительной ткани и сосудов и возникает на фоне генетически обусловленного несовершенства механизмов регуляции иммунной системы. Аутоиммунный процесс часто начинается после вирусной инфекции, аллергических реакций, беременности. Встречается заболевание в основном у девушек и молодых женщин. Проявляется системная красная волчанка лихорадкой, воспалением суставов, красноватыми высыпаниями на коже лица («бабочка») и грудной клетки. Часто осложняется перикардитом, плевритом, перитонитом, гломерулонефритом. Лечение – глюкокортикоидные гормоны, иммунодепрессанты, симптоматические средства.
Дерматомиозит
Системное заболевание опорно-двигательного аппарата с поражением кожи, а также мышечной ткани в связи с иммунными нарушениями. Возникает после вирусных инфекций, аллергических реакций, беременности, длительного охлаждения, часто наблюдается при различных опухолевых процессах в организме. Проявляется появлением общей слабости, болями в мышцах и суставах, лихорадкой, поражением кожи с ее покраснением, пигментацией, отечностью. В связи с поражением скелетной мускулатуры нарушаются активные движения – не только ходьба, а даже повороты в кровати, глотание и дыхание становятся проблемой. Может возникать миокардит, синдром Рейно, кишечная непроходимость. Диагноз уточняется при исследовании мышечной ткани и лабораторных анализах. Лечение – большие дозы глюкокортикоидов, применение нестероидных противовоспалительных средств, анаболических стероидов, при необходимости – хирургическое лечение (удаление опухоли).
Кифоз и лордоз
Кифоз – искривление позвоночника, при котором выпуклость обращена назад. Может быть физиологическим (грудной и крестцовый отдел) и патологическим, когда возникает характерное нарушение осанки (сутулость, горбатость) с округленной спиной, опущенными вперед плечами.
При лордозе искривление позвоночника выступает вперед, и внешний вид становится соответствующим (плоская грудная клетка, выпирающий живот, выдвинутая вперед голова).
Лечение этих деформаций позвоночника направлено на причину заболевания и может включать в себя ЛФК, массаж, мануальную терапию и использование специальных корсетов и бандажей.
Сколиоз
Деформация позвоночника с его боковым искривлением и ротацией (разворотом) тел позвонков вокруг своей оси как следствие перенесенного рахита, длительных неравномерных нагрузок на мышцы спины, туберкулеза и других причин. Начало и прогрессирование заболевания отмечается в детском и юношеском возрасте. Различают три стадии сколиоза: при первой деформация после отдыха проходит, при второй искривление становится постоянным, при третьей стадии наступает изменение положения внутренних органов. Диагноз уточняется при рентгенологическом исследовании. Лечение – ЛФК, массаж, корсет, оперативное вмешательство.
Юношеский остеохондроз позвоночника
Заболевание, встречающееся в основном у детей и юношей и проявляющееся небольшим боковым искривлением позвоночника, а также кифозом в верхнегрудном отделе с клиновидной деформацией тел позвонков. Проявляется юношеский остеохондроз (болезнь Шееермана-Мау) неприятными ощущениями и болями в пораженном отделе позвоночника, усиливающимися после физических нагрузок. Диагноз уточняется при рентгенографии позвоночника, лечение – ЛФК, массаж, иногда прибегают к хирургическому вмешательству.
Остеохондроз позвоночника у взрослых
Заболевание опорно-двигательного аппарата, при котором происходит поражение хряща межпозвонкового диска, а также самих тел позвонков с развитием в них дегенеративных изменений. Часто осложняется корешковым синдромом, грыжей диска, вызывающей выраженный болевой синдром, ограничение движений в пораженном отделе позвоночника. Провоцирует обострение неловкие движения, мышечные перенапряжения, переохлаждение, подъем тяжестей, а также сохранение длительной неудобной позы. Клиническая симптоматика наиболее выражена при развитии остеохондроза в поясничном и шейном отделах. Диагноз уточняется при рентгенологическом исследовании. Лечение в период обострения – постельный режим, обезболивающие и противовоспалительные средства, массаж, физиопроцедуры. Очень важна ЛФК и любая умеренная двигательная активность.
Кривошея
Деформация шеи с наклонным положением головы и поворотом ее в сторону. Причины – заболевания мягких тканей, опорно-двигательного аппарата, периферической нервной системы в области шеи. Кривошея может быть врожденной (вследствие дефекта развития шейного отдела позвоночника или укорочения грудино-ключично-сосцевидной мышцы) и приобретенной, вызванной различными заболеваниями позвоночника, мышц, длительным порочным положением головы. Диагноз уточняется при рентгенографии шейного отдела позвоночника. Лечение хирургическое (пластика шейных мышц).
Спондилопатии
Заболевания позвоночника с развитием в нем дегенеративно-дистрофических изменений (разрастанием соединительной ткани с появлением шипов-оссификаторов, смещением соседних позвонков) в результате чего наблюдается болевой синдром и ограничение движений в пораженном отделе. Спондилопатии могут быть травматическими, генетическими, обменными, профессиональными, возрастными. Диагноз уточняется при рентгенографии, МРТ позвоночника. Лечение – анальгетики и противовоспалительные средства, ЛФК, массаж, корпоральная и .
Ишиас
Заболевание с поражением ствола седалищного нерва вследствие охлаждения, инфекции, травмы, остеохондроза позвоночника. Проявляется болями в ягодице, распространяющимися на заднюю поверхность бедра, голень и стопу. Отмечается усиление болей при движениях, часто – в тепле и в ночное время. Лечение ишиаса должно быть направлено на причину заболевания. Симптоматическое лечение включает в себя анальгетики, противовоспалительные средства, физиолечение, массаж, мануальную терапию.
Миозит
Заболевание, при котором в результате воспалительных, травматических или токсических воздействий поражаются мышцы различных частей тела (чаще – спины, шеи, плечевого пояса, ягодиц). Характеризуется развитием болевого синдрома, мышечной слабости и даже атрофии. Боль усиливается при движении и ощупывании, ограничивается подвижность в суставе. Лечение – сухое тепло, анальгетики, массаж, физиопроцедуры.
Бурсит
Заболевание, при котором развивается воспалительный процесс в околосуставных слизистых сумках. Причины – микробный фактор, хронические травмы. Происходит накопление в сумке серозного или гнойного экссудата, что проявляется болезненностью, припухлостью в области пораженного сустава. Часто заболевание приобретает хронический характер. Лечение – иммобилизация больной конечности, физиопроцедуры, антибиотики. Иногда приходится прибегать к пункции сустава для отсасывания экссудата и введения в полость антибиотиков.
Синовиты и теносиновиты
Синовит – заболевание с развитием воспаления синовиальной оболочки сустава и образованием в нем выпота. Причины – артрит, аллергия, гемофилия, травма сустава. Чаще наблюдается поражение коленного сустава. Процесс может быть острым или хроническим. Диагноз уточняется при рентгенографии и исследовании пунктата.
Теносиновит – воспалительное заболевание синовиального влагалища сухожилий с развитием болей, припухлости, появлением четко различимого скрипа при движениях.
Лечение синовитов и теносиновитов – покой, иммобилизация конечности, противовоспалительные средства, местное введение кортикостероидов, физиопроцедуры.
Остеопороз
Заболевание опорно-двигательного аппарата, характеризующееся потерей объема костной ткани, снижением прочности кости со склонностью к переломам. Причины – нарушение кальциевого обмена в климактерический период из-за снижения содержания эстрогенов, снижение всасывания кальция в кишечнике и образования витамина D в коже в пожилом возрасте. Остеопороз также часто возникает при повышении продукции гормонов надпочечниками или при длительном приеме их синтетических аналогов для лечения различных заболеваний. Диагноз устанавливается при рентгенографии и денситометрии. Лечение – диета, прием препаратов кальция, фосфора, фторидов, метаболитов витамина D.
Остеохондропатии
Заболевания опорно-двигательного аппарата, характеризующиеся дистрофическим поражением участков костной ткани с нарушением кровообращения и появлением очагов некроза. Встречается болезнь у детей и подростков, изменения появляются в эпифизах (участках роста костной ткани) и апофизах (выступы костей около зон роста – обычно это конечные части длинных трубчатых костей нижних конечностей). Поражаются чаще нижние конечности, находящиеся под большей нагрузкой. Различают остеохондропатию головки бедренной кости (болезнь Пертеса), костей стопы (болезнь Келлера), бугристости большеберцовой кости (болезнь Осгуда-Шлаттера).
Лечение остеохондропатий консервативное (покой, ограничение физических нагрузок, массаж, физиопроцедуры) или оперативное.
В системе опорно-двигательного аппарата мягкотканным компонентом являются мышцы. В клинике имеют значение различные травмы мышц, их воспаление - миозит, они могут подвергаться различным дистрофическим и некротическим изменениям при различных заболеваниях. Однако самостоятельное и очень важное значение имеют опухоли мышечной ткани. Они могут развиваться из гладких мышц, и их доброкачественные формы носят название лейомиомы, а злокачественные - лейомиосаркомы. Если опухоль растет из поперечнополосатой мышцы, она называется рабдомиома, а ее злокачественный аналог - рабдомиосаркома. Опухоли из мышечной ткани относятся к большой группе мягкотканных опухолей, включающей различные новообразования из производных мезенхимы. Каждая из этих опухолей, в том числе и новообразования из мышечной ткани, имеют много форм и вариантов, их подробное изучение является задачей онкологии. Здесь же имеет смысл показать лишь принципиальные особенности мофологии и клиники мышечных опухолей.
Опухоли из гладких мышц. Лейомиома - зрелая доброкачественная опухоль из гладких мышц, возникает в любом возрасте у лиц обоего пола, чаще в 30-50 лет. Опухоль представляет собой плотно-эластический узел, покрытый соединительнотканной капсулой, четко отграниченный от окружающей ткани. Размеры опухоли самые различные - от 0,5 см в стенке желудка или кишки до 20-30 см в забрюшинном пространстве или средостении. Нередко лейомиомы бывают множественными (то есть растут мультицентрическим ростом), и в таких случаях говорят о лейомиоматозе. Особенно часто лейомиома развивается в миометрии, нередко она растет из гладких мышц различных отделов желудочно-кишечного тракта, но, в принципе, эта опухоль возникает везде, где имеется гладкомышечная ткань.
Микроскопически опухоль состоит из несколько увеличенных мышечных клеток с более плотным ядром, образующих завихрения и пучки, идущие в различных направлениях. Строму составляют аргирофильные и коллагеновые волокна, также расположенные беспорядочно. По мере увеличения длительности существования новообразования в его строме могут развиваться дистрофические изменения, заканчивающиеся гиалинозом. Все это служит проявлением тканевого атипизма опухоли. Лейомиома растет экспансивно и при этом давит на окружающую ткань. В результате происходит атрофия от давления как самих мышечных клеток периферии опухоли, так и окружающей ткани и замещения их соединительной тканью, образующей капсулу лейомиомы. Если в лейомиоме много стромы, состоящей из беспорядочно расположенных коллагеновых волокон, опухоль приобретает плотную консистенцию и носит название фибролейомиома. Иногда в гладкомышечной опухоли бывает много сосудов, которые обычно полиморфны и вокруг них весьма своеобразно располагаются мышечные клетки, несколько напоминающие эпителиальные. Такая лейомиома носит название "причудливой" или эпителиоидной. Прогноз при лейомиоме благоприятный, ее озлокачествление бывает редко.
Лейомиосаркома - очень злокачественная опухоль из гладких мышц, рано метастазирует гематогенным путем, причем дает обильные отдаленные метастазы, после удаления опухоли могут возникать рецидивы. Опухоль чаще возникает из гладкомышечных элементов кожи, забрюшинного пространства и сальника, растет инфильтрирующим ростом, но при этом чаще имеет форму узла. Микроскопически выявляются резко атипичные полиморфные клетки с высокой митотической активностью, атипичными митозами, гигантские многоядерные клетки и мышечные симпласты. Иногда для диагностики мышечного происхождения клеток лейомиосаркомы необходима электронная микроскопия, которая позволяет выявить в их цитоплазме миофиламенты. Мышечные опухолевые клетки складываются в пучки неодинакового размера, располагающиеся беспорядочно. Строма представлена рыхлой сетью аргирофильных волокон. Прогноз опухоли после удаления затруднен.
Опухоли из поперечно-полосатых мышц. Рабдомиома - зрелая доброкачественная опухоль, имеющая все признаки поперечнополосатой мышечной ткани. Это нечасто встречающаяся опухоль, преимущественно у детей, возникает в глубине мышц конечностей, в миокарде, в области корня языка. Она представляет собой узелки от 1 см до 10-15 см в диаметре, на разрезе серовато-белого цвета. Опухоль состоит из крупных веретенообразных и круглых клеток, содержащих светлое ядро. Цитоплазма обычно имеет поперечную, иногда продольную исчерченность, содержит много гликогена. Строму составляет нежная аргирофильная сеть. После удаления опухоли прогноз благоприятен.
Рабдомиосаркома - относительно редкая весьма злокачественная опухоль, возникающая у людей обоего пола в любом возрасте, но чаще у детей до 5 лет, растущая из мышц конечностей, туловища, иногда возникает вне связи с мышечной тканью - в забрюшинной клетчатке, средостении, на лице и шее, в носоглотке, мочеполовом тракте, в женских половых органах. Рост опухоли ускоряется после биопсии. Метастазирование обширное, иногда после удаления саркомы. Рецидивы часты.
Опухоль представляет собой узел в толще мышц диаметром до 20 см и больше. Микроскопически характерен клеточный полиморфизм, напоминающий зародышевые мышечные клетки на разных фазах эмбриогенеза, резкий ядерный атипизм, неправильные, иногда "чудовищные" митозы в крупных опухолевых клетках.
В зависимости от степени анаплазии клеток рабдомиосаркомы выделяют 4 варианта ее строения: 1) эмбриональный тип: встречается преимущественно у детей, возможно этот вариант связан с дисэмбриоплазией; характерны клетки, напоминающие эмбриональные миобласты, миосимпласты, иногда с исчерченностью цитоплазмы, располагающиеся беспорядочно, порой образующие подобие мышечных пучков; 2) альвеолярный тип: эта рабдомиосаркома чаще возникает в конечностях у людей в возрасте 10-25 лет. Она образует псевдожелезистые и псевдоальвеолярные структуры, образующиеся из-за наличия соединительнотканных прослоек, окаймленных опухолевыми клетками с выраженным полиморфизмом, но в основном также имеющих эмбриональное строение - овальную или округлую форму с крупным светлым ядром; 3) плеоморфный тип встречается относительно редко, опухоль имеет наиболее пестрое строение и может состоять из мелких округлых, овальных или веретенообразных клеток, а также разнообразных гигантских многоядерных клеток, иногда напоминающих теннисную ракетку. Рабдомиобластов нет. В цитоплазме можно увидеть миофибриллы с поперечной исчерченностью. Клетки лежат в виде полей или формируют разнообразные пучки, окруженные аргирофильными волокнами. Нередко видно врастание опухолевых клеток в сосуды рабдомиосаркомы; 4) смешанный тип, обычно имеющий строение как эмбриональной, так и альвеолярной рабдомиосаркомы. Прогноз рабдомиосаркомы даже после удаления и соответствующего лечения опухоли сомнителен, а чаще - плохой.
Зернисто-клеточная миобластома или миома из миобластов (опухоль Абрикосова) - доброкачественная опухоль неясного генеза. А.И.Абрикосов, описавший эту опухоль в 1925 г., считал, что источником ее роста являются миобласты, возникающие при регенерации поврежденной мышечной ткани, но не исключал, что вне мышц эти клетки имеют дизонтогенетическое происхождение. Опухоль наблюдается в любом возрасте у людей обоего пола, локализуется в мышцах, особенно в мышцах языка, плеча, бедра, икроножных мышцах, но могут встречаться и вне связи с мышцами - в коже, гортани, деснах, гипофизе. Опухоль Абрикосова имеет форму узла, иногда достигающего 20 см, но может расти в виде множественных узлов, не всегда четко отграниченных от окружающих тканей. Растет относительно медленно, экспансивным ростом, но соединительнотканная капсула вокруг опухоли не образуется. Микроскопически характерны крупные клетки разнообразной формы с центрально расположенными круглыми, чаще пикнотичными ядрами с сетчатой структурой хроматина. Митозы не характерны. Цитоплазма зернистая, богата гликогеном. Иногда в цитоплазме можно увидеть миофибриллы с поперечной исчерченностью. Строма нежная, волокнистая, образует ячейки, окружающие комплексы опухолевых клеток. Сосудов в опухоли мало. После ее удаления прогноз хороший.
Разумеется, изложенные в лекции сведения не исчерпывают всего многообразия патологии опорно-двигательного аппарата. Вместе с тем эти сведения позволяют понять закономерности развития и особенности пато- и морфогенеза основных, наиболее часто встречающиеся и имеющие наибольшее значение заболевания костей и суставов.
Оснащение лекции
Макропрепараты: хондросаркома, остеосаркома, метастазы рака в поясничный позвонок, остеомиелит голени.
Микропрепараты: гигантоклеточная опухоль кости, саркома Юинга, метастаз аденокарциномы в кость, остеопетроз, хроническй остеомиелит.
Мышцы (musculi; синоним мускулы). Функционально различают непроизвольную и произвольную мускулатуру. Непроизвольная мускулатура образована гладкой (неисчерченной) мышечной тканью. Она формирует мышечные оболочки полых органов, стенок кровеносных и лимфатических сосудов. Структурной единицей гладкой мышечной ткани является миоцит, в цитоплазме которого находятся тонкие волокна - миофибриллы. Гладкая мышечная ткань обеспечивает перистальтику полых органов, тонус кровеносных и лимфатических сосудов.
Произвольная мускулатура образована поперечнополосатой (исчерченной) мышечной тканью, которая составляет активную часть двигательного аппарата и обеспечивает перемещение тела в пространстве. Особое место занимает миокард, состоящий из поперечнополосатой мышечной ткани, но сокращающийся непроизвольно (см. Сердце ). Структурной и функциональной единицей скелетной мышечной ткани служит поперечнополосатое мышечное волокно, представляющее собой многоядерное симпластическое образование (рис. 1 ). Длина мышечных волокон колеблется от нескольких миллиметров до 10-12 см , диаметр - от 12 до 100 мкм . Мышечное волокно имеет цитоплазму, именуемую саркоплазмой; снаружи окружено тонкой оболочкой - сарколеммой. Специфический сократительный аппарат мышечного волокна составляют миофибриллы. Поперечная исчерченность мышечного волокна определяется особым строением миофибрилл, в которых чередуются участки с различными физико-химическими и оптическими свойствами - так называемые анизотропные и изотропные диски. Различные оптические свойства этих дисков обусловлены разным сочетанием в них тонких и толстых миофиламентов - тончайших белковых нитей, входящих в состав миофибрилл. Тонкие миофиламенты построены из белка актина, а толстые - из миозина. При взаимодействии этих белков происходит укорочение миофибриллы, и, как следствие этого процесса, синхронно протекающего почти во всех миофибриллах, возникает сокращение мышечного волокна.
В мышечных волокнах содержится специфический белок миоглобин, который осуществляет накопление кислорода, поступающего в процессе дыхания в мышцы, и отдает его по мере необходимости при сокращении мышц.
Мышечные волокна объединяются в пучки различных порядков. Рыхлая соединительная ткань внутри мышечных пучков называется эндомизием. Между собой пучки мышечных волокон соединяются рыхлой волокнистой соединительной тканью - внутренний перимизий. Снаружи М. покрыты более плотной соединительной тканью - наружный перимизий.
В местах прикрепления скелетных М. к костям они нередко переходят в сухожилия , особенно хорошо выраженные у длинных М. Все сухожилия построены из плотной соединительной ткани и отличаются большой сопротивляемостью растяжению. Мышечные волокна соединяются с сухожилиями посредством коллагеновых волокон, а волокна эндомизия и перимизия непосредственно вплетаются в ткань сухожилия.
вывихов), используя стандартный угломер. Мышечную силу определяют с помощью динамометра Коплена, а также при активных движениях в суставе с сопротивлением, оказываемым рукой исследующего. Электромиография позволяет более объективно судить о функциональном состоянии мышц.Патология
Патология включает пороки развития, повреждения, воспалительные и дистрофические изменения, опухоли.
Пороки развития мышц встречаются почти во всех областях тела, но чаще наблюдаются на верхних конечностях. Аномалии М. можно разделить на три группы: 1) полное отсутствие отдельных мышц; 2) появление дополнительных мышц; 3) различные изменения формы, включающие отсутствие или недоразвитие какой-либо части М. или наличие дополнительных сухожилий и головок, расщепление М. и др. Чаще встречается врожденное недоразвитие грудино-ключично-сосцевидной мышцы, приводящее к кривошее , а также дефект развития диафрагмы, что ведет к образованию диафрагмальных грыж (см. Диафрагма ). Лечение этих пороков, как правило, оперативное.
Повреждения разделяют на закрытые и открытые. К закрытым повреждениям М. относят ушибы , полные и неполные разрывы М. и их сухожилий, образование мышечных грыж. При ушибе и частичном разрыве в толще М. определяют болезненное уплотнение без четких границ. В результате повреждения мелких кровеносных сосудов развивается подкожная и межмышечная , нарушается сократительная способность М. По мере нарастания отека возникает сокращение и укорочение М. Активные движения становятся резко болезненными, что приводит к возникновению болевой контрактуры, или анталгической позы; пассивные движения сохранены. Исходом обширной межмышечной гематомы может быть рубцовое замещение, или оссификация поврежденного участка М. Закрытые (подкожные) разрывы М. возникают при резком напряжении мышц и в ряде случаев при прямой травме. Разрыв чаще возникает в месте перехода М. в сухожилие, что обусловлено дистрофическими процессами. В момент травмы больные ощущают внезапный щелчок, сопровождающийся резкой болью и потерей активных движений. В случаях полного разрыва М. можно определить западение в месте повреждения и выбухание сократившихся краев мышцы.
Дистрофические заболевания мышечной ткани носят прогрессирующий характер и часто имеют наследственную (см. Миопатии , Миастения , Миатония ) или аутоиммунную (дерматомиозит и др.) природу.
Опухоли могут возникать в любом органе, где имеются мышечные элементы. Они развиваются как из поперечнополосатых, так и из гладких мышц. Могут быть доброкачественными и злокачественными.
Доброкачественные опухоли . Лейомиома возникает чаще у лиц в возрасте 30-50 лет. Встречается во всех органах, где есть гладкомышечные волокна (в матке, желудочно-кишечном тракте, мочевом пузыре, предстательной железе, коже и др.). Лейомиомы имеют округлую форму, плотноэластическую консистенцию, четко отграничены от окружающих тканей. Нередко лейомиомы бывают множественными.
Лейомиомы кожи - см. Кожа , опухоли. Рабдомиома наблюдается чаще у детей. Обычно располагается в толще мышц и в области крупных суставов. Опухоль представляет собой узел, достигающий иногда 10-15 см в диаметре, плотноэластической консистенции, подвижный и хорошо отграниченный от окружающих тканей, имеет выраженную капсулу. Растет медленно.
Диагноз доброкачественных опухолей мышечной ткани устанавливают на основании клинических данных, результатов морфологического и дополнительных методов исследования - ультразвуковой и компьютерной томографии, ангиографии. В связи со скудной клинической картиной трудно дифференцировать доброкачественные и злокачественные опухоли. Рабдомиомы конечностей дифференцируют с миогенными ми и синовиомой. Миомы, исходящие из стенок внутренних органов, - с другими новообразованиями этих органов.
Лечение хирургическое. Радикальное иссечение опухоли обеспечивает излечение. При лейомиомах кожи может быть применена электроэксцизия или криодеструкция. Прогноз благоприятный.
Злокачественные опухоли . Лейомиосаркома локализуется, так же как и лейомиома, наиболее часто в матке, реже в органах желудочно-кишечного тракта, мочевом пузыре. В мягких тканях конечностей и туловища встречается редко. Составляет 4% от всех сарком мягких тканей. Опухоль имеет форму узла мягкоэластической консистенции, может достигать 15-20 см в диаметре. Протекает крайне злокачественно. Характерны множественные ранние метастазы в легкие. Метастазы в регионарных лимфатических узлах обнаруживаются примерно у 2% больных.
Рабдомиосаркомы встречаются относительно редко - составляют 4,1%, занимая пятое место среди злокачественных опухолей мягких тканей. Наблюдаются преимущественно в зрелом и пожилом возрасте, у мужчин - в 2 раза чаще, чем у женщин. Локализуются в основном на конечностях, в области головы и шеи, в малом тазу. Полиморфная рабдомиосаркома встречается преимущественно у лиц пожилого возраста и локализуется на конечностях; альвеолярная рабдомиосаркома - у подростков и лиц молодого возраста,
встречается в любых участках тела; эмбриональная рабдомиосаркома - у новорожденных и детей младшего возраста, типичная ее локализация в области малого таза. Рабдомиосаркомы могут развиваться и вне связи с мышечной тканью (в забрюшинной клетчатке, средостении, носоглотке и др.). Основной симптом рабдомиосаркомы - наличие в толще мышц единичного (иногда множественных) быстрорастущего узла. Болей и нарушения функции конечности, как правило, не бывает. Новообразование склонно к прорастанию кожи и изъязвлению. Характерно раннее гематогенное метастазирование в легкие. Метастазы в регионарных лимфатических узлах встречаются в 6-8% наблюдений. В ранних стадиях диагностика трудна. Для правильной трактовки природы поражения следует учитывать типичную локализацию в толще мышц, быстрый рост опухоли, поражение кожи и изъязвление. Окончательный диагноз устанавливают с помощью ультразвуковой и компьютерной томографии, ангиографии.Лечение хирургическое - широкое иссечение опухоли. При рецидивах опухоли на конечностях показана ампутация (экзартикуляция). Лучевую терапию применяют с паллиативной целью при неудалимых опухолях или в послеоперационном периоде. Рабдомиосаркомы, как правило, резистентны к лучевым воздействиям. Химиотерапию используют для лечения диссеминированных форм и включают в план комбинированной терапии первичной опухоли. Наиболее активным препаратом является противоопухолевый антибиотик адриамицин. Прогноз неблагоприятный.
Операции
Операции на М. проводят с целью удаления патологического очага, опухоли, вскрытия а, опорожнения гематомы или для сшивания разрыва, пластики при контрактуре и др. Пересечение М. - миотомию или полное ее удаление применяют для устранения контрактур, вызванных необратимым укорочением М., в тех случаях, когда не может быть проведена тенотомия. В ряде случаев мышцу используют как пластический материал для закрытия дефектов тканей, например для заполнения костных полостей при остеомиелите и др.
Для наложения швов на М. используют, как правило, рассасывающийся шовный материал . Швы на М. накладывают без большого натяжения, чтобы не вызвать нарушения их питания (см. Швы хирургические ).
Библиогр.: Анатомия человека, под ред. М.Р. Сапина, т. 1, с. 162, М., 1986; Даниель-Бек К.В. и Колобяков А.А. Злокачественные опухоли кожи и мягких тканей, М., 1979, библиогр.; Клиническая онкология, под ред. Н.Н. Блохина и Б.Е. Петерсона, т. 1. с. 385, М., 1979; Кованов В.В. и Травин А.А. Хирургическая анатомия конечностей человека, М., 1983: Мовшович И.А. Оперативная ортопедия, М., 1983, Руководство по патологоанатомической диагностике опухолей человека, под ред. Н.А. Краевского и др., с. 43, М., 1982; Трубникова Ф. Травматология и ортопедия, Киев, 1986; Хэм А. и Кормак Л. Гистология, пер. с англ., т. 3, с. 241, М., 1983.