При черепных травм не соображает что делает. Симптомы и лечение при ушибе головного мозга
Ушиб головного мозга – это разновидность , при которой очагово повреждаются ткани мозга и происходит их некротизация.
Чаще всего отмирание тканей вследствие ушиба происходит в следующих областях мозга:
- височная;
- лобная;
- затылочная;
- теменная.
Механизм травмы и ее причины
Травма может быть получена вследствие удара, ДТП, падения с большой высоты.
Рассмотрим протекание ушиба головного мозга на примерах существующей классификации любых черепно-мозговых травм:
- первичное повреждение;
- вторичное повреждение.
При первичном повреждении на первый план выходят непосредственно кинестетические последствия удара или сотрясения: повреждение костей черепа и мозговых тканей. Образуются т. н. очаги травмы, характеризующиеся разрывами сосудов, аксональными повреждениями, 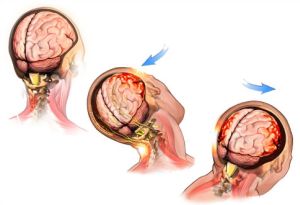 ушибами ствола мозга.
ушибами ствола мозга.
Происходят нарушения структуры на микроуровне: затрагивается целостность нейронов, синапсов, сосудов, мембран клеток. Вследствие этого запускается механизм отмирания тканей, сопровождающийся возникновением отеков.
Вторичные повреждения () являются следствием первичных и выражены в виде воспалительной реакции. Нарушается процесс кислородного обеспечения клетки, а также механизм кальций-натриевого обмена в нейронах. Клетки мозга переполняются кальцием, что приводит к разрыву их мембраны и отмиранию.
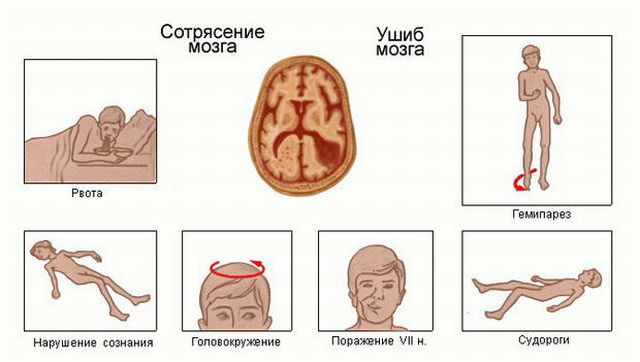
Сотрясение VS ушиб
– это всегда закрытая черепно-мозговая травма, сопровождающаяся лёгкими обратимыми нарушениями сознания. Ушиб головного мозга, в отличие от сотрясения, проявляется длительной потерей сознания (вплоть до комы), ярко выраженной симптоматикой, серьёзными последствиями и сложностями в восстановлении утраченных способностей, сопровождается переломами черепа.
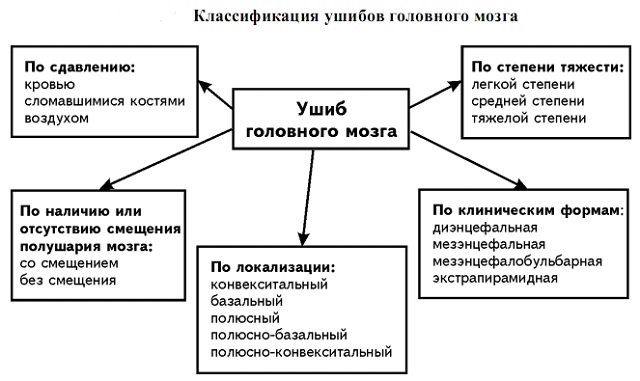
Степени травматизации и классификация
По степени тяжести ушибы головного мозга разделяются на:
- легкие (49% пострадавших, временная – от 5 до 7 минут – потеря сознания с быстрым восстановлением, боль, тошнота, рвота, тахикардия, малая область поражения);
- средние (33% пострадавших, продолжительная потеря сознания, амнезия, сильная головная боль, частая рвота, нарушения психики, эпилептические припадки, повышение артериального давления, тахикардия, затрагивается как кора, так и белое вещество мозга);
- тяжелые (18% пострадавших, длительная потеря сознания с риском комы и коматозного состояния, двигательное возбуждение, нарушения неврологических функций, субарахноидальное кровотечение, повреждение ствола мозга, травма всех отделов, включая ствол, обильные отеки мозга, повышение ВЧД).
Классификация по клиническим формам ушибов:
- диэнцефальные (травма диэнцефального отдела гипоталамической области);
- мезенцефальные (травма среднего мозга);
- мезенцефалобульбарные (травма продолговатого мозга);
- экстрапирамидная (травма подкорковых мозговых структур).
Различают виды ушибов головного мозга по локализации:
- конвекситальные;
- базальные;
- полюсные;
- полюсно-базальные;
- полюсно-конвекситальные.
С учётом смещения полушарий мозга выделяют следующую дифференциацию ушибов:
- со смещением;
- без смещения.
Диагностика при подозрении на травму
При диагностике специалист уделяет особое внимание причине, по которой была получена травма. Оценивается поведение пациента, способность отвечать на вопросы, способность выполнять те или иные действия, ориентация в пространстве, реакция на боль. Для уточнения деталей проводится опрос свидетелей, сопровождающих, родственников больного.
Постановку диагноза определяет длительность потери сознания, уровень бодрствования, появление , поведение больного после травмы. Состояние сознания оценивается по шкале Глазго (15 баллов – нормальное состояние, 7 и ниже — тяжёлое).
Проводится внешний осмотр. Замеряется артериальное давление, пульс, оценивается дыхание больного. Собирается неврологический анамнез.
Проводятся дополнительные исследования на основе нейровизуализации:
- краниография;
- люмбальная пункция;
- КТ-исследование.
Первая помощь
После того как вы вызвали врача, необходимо придать пострадавшему горизонтальное положение (желательно, на боку, чтобы рвотные массы не попали в дыхательный проход).
Под голову больного подложите что-нибудь мягкое, поместите её на 30-40° выше относительно поверхности, зафиксируйте в одном положении. Тело пострадавшего должно лежать на жёсткой поверхности.
Снимите с человека тесную одежду, освободите ему горло, грудь, поясной отдел. Кислород должен свободно поступать при дыхании. Создайте для него условия полного покоя.
До приезда врачей положите на голову больному лёд или мокрое полотенце. Внимательно следите за наличием дыхания и пульса у пострадавшего. В случае необходимости начинайте непрямой массаж сердца. При судорогах зафиксируйте тело больного. Любое перемещение – только в горизонтальном положении на носилках.
Ни в коем случае нельзя оставлять пострадавшего одного. Следите за ним, а если вам необходимо отлучится – попросите вас сменить.
Комплекс мер
Пострадавший от ушиба мозга подлежит немедленной госпитализации в реанимационное отделение. Оперативно проводится интенсивная  патогенетическая терапия. Назначается люмбальная пункция для очистки ликвора.
патогенетическая терапия. Назначается люмбальная пункция для очистки ликвора.
При тяжелых степенях требуется реанимирование дыхательной функции больного (искусственная вентиляция лёгких), поддержание нормального количества крови. Проводится инфузионная терапия.
Восстановление больного после ушиба зависит от степени тяжести повреждения:
- легкая степень – 7-10 дней;
- средняя степень – 3 недели;
- тяжелая степень – более месяца.
После оказания оперативной помощи, больной переводится на стационарно-реабилитационный режим лечения.
Фармакологическое лечение ушиба головного мозга заключается в приеме пациентом следующих лекарственных групп:
- диуретики;
- транквилизаторы;
- противосудорожные;
- седативные;
- сосудистые препараты;
- антибиотики;
- репаративные препараты.
 В случае тяжелой степени ушиба, а также переломов и обильных отеков (диаметром более 4 см) или размозжения участков мозга проводится хирургическое вмешательство (требуется до 15% пациентам), ориентированное на работу с очагами повреждения.
В случае тяжелой степени ушиба, а также переломов и обильных отеков (диаметром более 4 см) или размозжения участков мозга проводится хирургическое вмешательство (требуется до 15% пациентам), ориентированное на работу с очагами повреждения.
Хирурги удаляют гематомы, проводят ряд операций по снижению внутричерепного давления. Летальный исход после хирургического вмешательства возможен в 40% случаев и зависит от степени бодрствования пациента..
Как правило, после ушиба головного мозга (особенно тяжелой степени) больному присваивается статус инвалида.
Профилактика рецидивов
Профилактика в данном вопросе подразумевает под собой ряд мер, принимаемых уже после травмы и врачебного вмешательства, направленных на укрепление клеток мозга и на недопущение повторных повреждений и осложнений.
Врач может назначить дополнительные профилактические лекарственные курсы. Нейропротекторы назначаются с целью защитить и  укрепить нейроны и ткань головного мозга (Эритропоэтин, Прогестерон, статины, Цитиколин). Для предупреждения посттравматических эпилептических процессов специалисты прописывают курс противосудорожных препаратов.
укрепить нейроны и ткань головного мозга (Эритропоэтин, Прогестерон, статины, Цитиколин). Для предупреждения посттравматических эпилептических процессов специалисты прописывают курс противосудорожных препаратов.
В условиях скоростей современной жизни, развития инфраструктуры и постоянного технического прогресса, черепно-мозговые травмы у людей стали распространённым и привычным фактором, учащающимся день ото дня. ДТП и происшествия на производстве стоят на первых местах в списках врачей. Зачастую несоблюдение правил технической безопасности и банальная невнимательность приводят к плачевным последствиям.
Для предупреждения травм необходимо быть бдительным в местах повышенной опасности, изучать технические характеристики и правила безопасности при выполнении работ, соблюдать технику безопасности, избегать травмоопасных ситуаций. Работая в сложных технических условиях, постарайтесь изучить вопрос о черепно-мозговых травмах и способах оказания первой помощи при ушибах головного мозга.
Согласно современным представлениям, последствия травмы мозга – многофакторные состояния. На формирование клинических проявлений, течение, степень компенсации и социальной дезадаптации больных влияет целый ряд факторов: тяжесть и характер травмы, выраженность и локализация патоморфологических изменений, удельный вес патологии неспецифических структур, соотношения очагово-органических и нейроэндокринных расстройств, выраженность и структура связанных с травмой цереброваскулярных нарушений, генетические факторы, соматическое состояние пострадавших, преморбидные особенности и морбидные изменения личности, возраст и профессия больных, качество, сроки и место лечения травмы в остром периоде.
Последнее в большей степени касается так называемых нетяжелых травм мозга (сотрясения и ушибы головного мозга легкой степени), когда при неправильной организации лечения в остром периоде, в отсутствие динамического врачебного наблюдения и организации труда, наступает временная компенсация травматической болезни за счет напряженной работы церебральных механизмов регуляции и адаптации, а в дальнейшем под влиянием различных факторов в 70 % случаев развивается декомпенсация.
Патоморфология
Результаты морфологических исследований центральной нервной системы в резидуальном посттравматическом периоде свидетельствуют о тяжелом органическом поражении ткани мозга. Частыми находками являются мелкие очаговые поражения в коре, кратерообразные дефекты на поверхности извилин, рубцы в оболочках и сращения их с подлежащим веществом мозга, утолщение твердой и мягкой мозговой оболочек. Из-за фиброза часто уплотняется паутинная оболочка, приобретая серовато-белесоватый оттенок, между ней и мягкой мозговой оболочкой возникают спайки и сращения. Нарушается циркуляция ликвора с образованием различных по размерам кистообразных расширений и увеличением желудочков мозга. В коре головного мозга отмечаются цитолиз и склероз нервных клеток с нарушением цитоархитектоники, а также изменения волокон, кровоизлияния, отек. Дистрофические изменения нейронов и глии наряду с корой выявляются в подкорковых образованиях, гипоталамусе, гипофизе, ретикулярной и аммоновой формациях и в ядрах миндалины.
Патогенез и патофизиология последствий черепно-мозговой травмы
Последствия черепно-мозговой травмы не являются законченным состоянием, а представляют собой сложный, многофакторный, динамичный процесс, в развитии которого наблюдаются следующие типы течения: а) регрессирующий; б) стабильный; в) ремиттирующий; г) прогрессирующий. При этом тип течения и прогноз заболевания определяются частотой наступления и выраженностью периодов декомпенсации травматической болезни.
Патологические процессы, лежащие в основе отдаленных последствий черепно-мозговой травмы и определяющие механизмы их декомпенсации, возникают уже в остром периоде. Выделяют пять основных типов взаимосвязанных патологических процессов:
– непосредственное повреждение вещества головного мозга в момент травмы;
– нарушение мозгового кровообращения;
– нарушение ликвородинамики;
– формирование рубцово-спаечных процессов;
– процессы аутонейросенсибилизации, на которые оказывает непосредственное влияние характер травмы (изолированная, сочетанная, комбинированная), ее тяжесть, время и степень оказания неотложной и специализированной помощи.
Доминирующую роль в формировании цереброваскулярной патологии у лиц, перенесших травму мозга, играют сосудистые реакции, возникающие в ответ на механическое раздражение. Изменения тонуса церебральных сосудов и реологических свойств крови вызывают обратимые и необратимые ишемии с образованием инфарктов мозга.
Клинические проявления травматической болезни головного мозга во многом определяются ишемией гипоталамических структур, ретикулярной формации и структур лимбической системы, что приводит к ишемии центров регуляции кровообращения, расположенных в стволовой части мозга, и усугублению расстройств мозгового кровообращения.
С сосудистым фактором связан и другой патогенетический механизм формирования последствий черепно-мозговой травмы – нарушение ликвородинамики. Изменение продукции ликвора и его резорбции обусловлено как первичным повреждением эндотелия сосудистых сплетений желудочков, нарушениями микроциркуляторного русла мозга в остром периоде травмы, так и фиброзом мозговых оболочек в последующие периоды. Эти нарушения приводят к развитию ликворной гипертензии, реже – гипотензии. Ликвор поступает из боковых желудочков мозга через эпендиму, субэпендимарный слой, затем по периваскулярным щелям (пространства Вирхова) через паренхиму мозга в субарахноидальное пространство, из которого по ворсинкам грануляций паутинной оболочки и эмиссарным венам (венозным выпускникам) твердой мозговой оболочки поступает в синусы.
Наибольшее значение в прогрессировании посттравматических ликвородинамических нарушений отводится гипертензионно-гидроцефальным явлениям. Они становятся причиной атрофии элементов мозговой ткани, сморщивания и уменьшения мозгового вещества, расширения желудочковых и субарахноидальных пространств – так называемой атрофической гидроцефалии, которая нередко определяет развитие деменции.
Нередко сосудистые, ликвородинамические, кистозно-атрофические изменения являются причиной формирования эпилептического очага, что проявляется в нарушении биоэлектрической активности головного мозга и приводит к возникновению эпилептического синдрома.
В возникновении и прогрессировании последствий черепно-мозговой травмы большое значение придается иммунобиологическим процессам, которые определяются формированием специфического иммунного ответа и нарушением регуляции иммуногенеза.
Классификация последствий черепно-мозговой травмы
Большинство авторов, основываясь на фундаментальных патологоанатомических исследованиях Л. И. Смирнова (1947), возникшее после черепно-мозговой травмы патологическое состояние определяют как травматическую болезнь головного мозга, клинически выделяя в ней острую, восстановительную и резидуальную стадии. В то же время указывается на отсутствие унифицированных критериев для определения временных параметров градации травматической болезни на стадии.
Острый период характеризуется взаимодействием травматического субстрата, реакций повреждения и реакций защиты. Он длится от момента повреждающего воздействия механического фактора на головной мозг с внезапным расстройством его интегративно-регуляторных и очаговых функций до стабилизации на том или ином уровне нарушенных общемозговых и общеорганизменных функций либо смерти пострадавшего. Длительность его составляет от 2 до 10 нед., в зависимости от клинической формы травмы мозга.
Промежуточный период протекает при рассасывании кровоизлияний и организации поврежденных участков мозга, максимально полном включении компенсаторно-приспособительных реакций и процессов, что сопровождается полным или частичным восстановлением либо устойчивой компенсацией нарушенных в результате травмы функций мозга и организма в целом. Длительность этого периода при нетяжелой травме (сотрясение головного мозга, ушиб легкой степени тяжести) составляет менее 6 мес., при тяжелой – до 1 года.
Отдаленный период примечателен местными и дистантными дегенеративными и репаративными изменениями. При благоприятном течении наблюдается клинически полная или почти полная компенсация нарушенных при травме функций мозга. В случае неблагоприятного течения отмечаются клинические проявления не только самой травмы, но и сопутствующих спаечных, рубцовых, атрофических, гемоликвороциркуляторных, вегетативно-висцеральных, аутоиммунных и других процессов. В период клинического выздоровления возможны либо максимально достижимая компенсация нарушенных функций, либо возникновение и (или) прогрессирование новых патологических состояний, обусловленных перенесенной черепно-мозговой травмой. Продолжительность отдаленного периода при клиническом выздоровлении – менее 2 лет, при прогредиентном течении травмы – не ограничена.
Ведущие (базисные) посттравматические неврологические синдромы отражают как системный, так и клинико-функциональный характер процесса:
– сосудистый, вегетативно-дистонический;
– ликвородинамических нарушений;
– церебрально-очаговый;
– посттравматической эпилепсии;
– астенический;
– психоорганический.
Каждый из выделенных синдромов дополняется уровневыми и (или) системными синдромами.
Обычно у больного отмечается несколько синдромов, которые в динамике травматической болезни изменяются по характеру и степени выраженности. Ведущим считается тот синдром, клинические проявления которого, субъективные и объективные, наиболее выражены.
Клиническое выражение конкретных форм местных проявлений патологических процессов может быть правильно оценено только при рассмотрении их в неразрывной связи со всей совокупностью протекающих патологических процессов, с учетом стадии их развития и степени нарушения функций.
В 30–40 % случаев закрытых нетяжелых травм мозга наступает полное клиническое выздоровление в промежуточном периоде. В остальных случаях возникает новое функциональное состояние нервной системы, определяемое как «травматическая энцефалопатия».
Клиническая картина
Наиболее часто в отдаленном периоде травмы мозга развивается сосудистый вегетативно-дистонический синдром. После травмы чаще всего отмечаются вегетативно-сосудистые и вегетативно-висцеральные варианты дистонии. Характерны преходящая артериальная гипертензия или гипотензия, синусовая тахикардия или брадикардия, ангиоспазмы (церебральные, кардиальные, периферические), нарушения терморегуляции (субфебрилитет, термоасимметрии, изменения терморегуляционных рефлексов). Реже развиваются обменно-эндокринные нарушения (дистиреоз, гипоаменорея, импотенция, изменения углеводного, водно-солевого и жирового обменов). Субъективно доминируют головные боли, проявления астении, многообразные сенсорные феномены (парестезии, соматалгии, сенестопатии, нарушения висцеральной схемы тела, феномены деперсонализации и дереализации). Объективно отмечаются преходящие изменения мышечного тонуса, анизорефлексии, нарушения болевой чувствительности по пятнисто-мозаичному и псевдокорешковому типу, изменения сенсорно-болевой адаптации.
Посттравматический синдром вегетативно-сосудистой дистонии может протекать относительно перманентно и пароксизмально. Проявления его непостоянны и изменчивы. Они возникают, затем усугубляются либо трансформируются в связи с физическими и эмоциональными нагрузками, метеоколебаниями, с изменением сезонных ритмов, а также под влиянием интеркуррентных инфекционно-соматических заболеваний и т. д. Пароксизмальные (кризовые) состояния могут быть разной направленности. При симпатоадреналовых пароксизмах среди клинических проявлений доминируют интенсивные головные боли, неприятные ощущения в области сердца, сердцебиения, повышение артериального давления; отмечается побледнение кожных покровов, ознобоподобное дрожание, полиурия. При вагоинсулярной (парасимпатической) направленности пароксизмов больные жалуются на чувство тяжести в голове, общую слабость, головокружение, страх; отмечаются брадикардия, артериальная гипотония, гипергидроз, дизурия. В большинстве случаев пароксизмы протекают по смешанному типу. Их клинические проявления имеют комбинированный характер. Выраженность и структура вегетативно-сосудистой дистонии являются основой формирования и развития сосудистой патологии головного мозга в отдаленном периоде травмы мозга, в частности раннего церебрального атеросклероза и гипертонической болезни.
Астенический синдром часто развивается в результате черепно-мозговой травмы, как и любой другой. Зачастую синдром занимает ведущее место в клинической картине, проявляясь во всех ее периодах. Астенический синдром развивается практически во всех случаях травмы мозга к концу острого периода и доминирует в промежуточном периоде. В отдаленном периоде он также встречается у большинства больных и характеризуется состоянием повышенной утомляемости и истощаемости, ослаблением или утратой способности к продолжительному умственному и физическому напряжению.
Выделяют простой и сложный типы астенического синдрома, и в рамках каждого типа – гипостенический и гиперстенический варианты. В остром периоде травмы наиболее часто проявляется сложный тип астенического синдрома, при котором собственно астенические явления (общая слабость, вялость, дневная сонливость, адинамия, утомляемость, истощаемость) сочетаются с головными болями, головокружениями, тошнотой. В отдаленном периоде чаще встречается простой тип астении, проявляющийся в виде психической и физической истощаемости, резким снижением эффективности умственной деятельности, нарушением сна.
Гипостенический вариант астенического синдрома характеризуется преобладанием слабости, вялости, адинамии, резко повышенной утомляемости, истощаемости, дневной сонливости, как правило, развивается сразу после выхода из коматозного состояния или после кратковременной утраты сознания и может сохраняться длительное время, определяя клиническую картину отдаленных последствий травмы мозга. Прогностически благоприятна динамика астенического синдрома, при которой гипостенический его вариант сменяется гиперстеническим, а сложный тип – простым.
Гиперстенический вариант астенического синдрома характеризуется преобладанием повышенной раздражительности, аффективной лабильности, гиперестезии, выступающих на фоне истинно астенических явлений.
В то же время астенический синдром крайне редко встречается в чистом виде, или классическом варианте. Зачастую он входит в структуру синдрома вегетативной дистонии, в значительной мере определяясь характером и выраженностью вегетативных дисфункций.
Синдром ликвородинамических нарушений, который протекает как в варианте ликворной гипертензии, так и (реже) в варианте ликворной гипотензии, часто развивается в отдаленном посттравматическом периоде. Причиной последней служит не только нарушение продукции ликвора, но и нарушение целостности оболочек мозга, сопровождающееся ликвореей, а также длительное или неадекватное использование дегидратирующих препаратов.
Среди ликвородинамических нарушений наиболее часто выделяют посттравматическую гидроцефалию.
Посттравматическая гидроцефалия – активный, зачастую быстро прогрессирующий процесс избыточного накопления спинномозговой жидкости в ликворных пространствах вследствие нарушения ее резорбции и циркуляции.
Выделяют нормотензивную, гипертензивную и окклюзионную форму посттравматической гидроцефалии. Клинически гипертензивная и окклюзионная формы наиболее часто проявляются прогрессирующими общемозговым и психоорганическим синдромами. Наиболее характерны жалобы на распирающие головные боли, чаще в утренние часы, нередко сопровождающиеся тошнотой, рвотой, головокружениями, нарушением походки. Быстро развиваются интеллектуально-мнестические нарушения, заторможенность и замедленность психических процессов. Характерным проявлением служит развитие лобной атаксии и застойных явлений на глазном дне. Нормотензивная форма гидроцефалии характеризуется умеренными головными болями также преимущественно в утренние часы, психической и физической истощаемостью, снижением внимания и памяти.
Одним из вариантов посттравматических гидроцефалий является атрофическая гидроцефалия – процесс, который в большей степени относится к церебрально-очаговому синдрому, чем к синдрому ликвородинамических нарушений, поскольку в его основе лежит замещение атрофирующегося, а следовательно, уменьшающегося в объеме вещества мозга спинномозговой жидкостью. Атрофическая гидроцефалия характеризуется симметричным увеличением субарахноидальных конвекситальных пространств, желудочков мозга, базальных цистерн в отсутствие секреторных, резорбтивных и, как правило, ликвородинамических нарушений. В основе ее лежит диффузная атрофия мозгового вещества (в большинстве случаев как серого, так и белого), обусловленная его первичным травматическим поражением, приводящая к расширению субарахноидальных пространств и желудочковой системы без клинических признаков внутричерепной гипертензии. Выраженная атрофическая гидроцефалия неврологически проявляется оскуднением психической деятельности, псевдобульбарным синдромом, реже – подкорковой симптоматикой.
Церебрально-очаговый синдром проявляется различными вариантами нарушения высших корковых функций, двигательными и чувствительными расстройствами, поражением черепных нервов. В большинстве случаев он определяется степенью тяжести перенесенной травмы, имеет преимущественно регредиентный тип течения, а клиническая симптоматика определяется локализацией и величиной очага деструкции мозговой ткани, сопутствующими неврологическими и соматическими проявлениями.
В зависимости от преимущественной локализации очага или очагов поражения головного мозга выделяют корковую, подкорковую, стволовую, проводниковую и диффузную формы церебрально-очагового синдрома.
Корковая форма церебрально-очагового синдрома характеризуется симптомами повреждения лобной, височной, теменной, затылочной доли, как правило, в сочетании с ликвородинамическими нарушениями. Повреждения лобной доли встречаются более чем в 50 % случаев ушибов и гематом, что обусловлено биомеханикой травмы мозга вследствие ударно-противоударного механизма, а также большей массой лобной доли по сравнению с другими долями. Следующей по частоте является височная доля, затем теменная и затылочная.
Развитие посттравматического паркинсонизма связано с травматическим поражением черного вещества и клинически характеризуется гипокинетически-гипертоническим синдромом.
Частота развития травматической эпилепсии колеблется от 5 до 50 %, так как травма мозга – один из наиболее частых этиологических факторов эпилепсии у взрослых. Частота возникновения и сроки развития припадков в большинстве случаев связаны с тяжестью травмы. Так, после тяжелой травмы, особенно сопровождавшейся сдавлением мозга, припадки развиваются в 20–50 % случаев, обычно в первый год после травмы.
Диагностика
С целью уточнения характера патологического процесса, степени декомпенсации или социально-трудовой адаптации, медико-социальной экспертизы необходим тщательный сбор жалоб и анамнеза: изучение медицинской документации относительно факта, характера травмы, течения посттравматического периода; особое внимание следует обращать на наличие всевозможных вариантов пароксизмальных расстройств сознания.
При изучении неврологического статуса оценивают глубину и форму неврологического дефицита, степень нарушения функции, выраженность вегетативно-сосудистых проявлений, наличие психоорганических нарушений.
Кроме клинического неврологического обследования, большое значение для объективизации патологического процесса, лежащего в основе формирования последствий травмы мозга и определяющего механизмы их декомпенсации, придается дополнительным инструментальным методам обследования: нейрорентгенологическим, электрофизиологическим и психофизиологическим.
Уже при проведении обзорной краниографии можно выявить косвенные признаки повышения внутричерепного давления в виде усиления рисунка пальцевых вдавлений, истончения спинки турецкого седла, расширения каналов диплоических вен. При компьютерной и магнитно-резонансной томографии возможно выявить внутримозговые кисты, получать информацию о динамике развивающейся гидроцефалии с диффузным либо локальным расширением желудочковой системы, атрофических процессах в мозге, проявляющихся расширением субарахноидальных пространств, цистерн и щелей, особенно латеральной борозды верхнелатеральной поверхности полушария (сильвиева борозда) и продольной межполушарной щели.
Цереброваскулярную гемодинамику оценивают с помощью доплерографии. Как правило, встречаются разнообразные изменения в виде атонии, дистонии, гипертонии сосудов головного мозга, затруднения венозного оттока, асимметрии кровоснабжения полушарий мозга, что в значительной мере отражает степень компенсации посттравматического процесса.
На электроэнцефалограмме патологические изменения выявляются у большинства обследованных с отдаленными последствиями травмы мозга и зависят от тяжести травмы и клинического синдрома отдаленного периода. Наиболее часто патологические изменения неспецифичны и представлены неравномерностью альфа-ритма, наличием медленноволновой активности, общим снижением биопотенциалов, реже межполушарной асимметрией.
При развитии травматической эпилепсии выявляются характерные для пароксизмальной активности изменения электроэнцефалограммы в виде локальных патологических знаков, комплексов острая – медленная волна, усиливающихся после функциональных нагрузок.
Для выявления нарушения высших интегративных функций мозга в отдаленном периоде травмы мозга широко используются психофизиологические методы исследования, которые служат убедительным критерием оценки состояния памяти, внимания, счета, подвижности психических процессов.
Лечение
Важнейшее значение в комплексном лечении больных с последствиями травм имеет медикаментозная терапия. При этом необходимо учитывать ведущее патогенетическое звено декомпенсации.
Для нормализации мозгового и системного кровообращения во все периоды травматической болезни используют вазоактивные препараты, которые значительно увеличивают кровоток мозга, что обусловлено сосудорасширяющим эффектом и снижением периферического сосудистого сопротивления.
Лечение вегетативно-сосудистой дистонии проводят с учетом структуры и патогенеза синдромов, особенностей нарушения вегетативного баланса. В качестве симпатолитических средств, уменьшающих напряжение симпатического отдела вегетативной нервной системы, применяют ганглиоблокаторы, производные эрготамина; в качестве холинолитиков – препараты атропинового ряда. Ганглиоблокаторы показаны и при парасимпатической направленности приступов. В случаях разнонаправленных сдвигов назначают комбинированные средства (беллоид, беллатаминал). При частых кризовых состояниях назначают транквилизаторы, бета-адреноблокаторы. Практикуются физиотерапевтические процедуры, которые также назначают дифференцированно. При симпатикотонии – эндоназальный электрофорез кальция, магния, диадинамотерапия с воздействием на шейные симпатические узлы; при парасимпатикотонии, вагоинсулярной направленности пароксизмов – назальный электрофорез витамина В, электрофорез кальция, новокаина на воротниковую зону, душ, электросон. При смешанном характере вегетовисцеральных пароксизмов – назальный электрофорез кальция, магния, димедрола, новокаина (попарно через день) шейных симпатических узлов; йодобромные, углекислые ванны; электросон; магнитотерапия переменным или постоянным импульсным полем с воздействием на воротниковую зону.
Для коррекции ликвородинамических нарушений у больных с последствиями травм мозга широко используют дегидратационные средства. При синдроме ликворной гипотензии в большинстве случаев используют препараты, стимулирующие продукцию ликвора, – кофеин, папаверин, адаптогены.
Ведущее значение в лечении больных с последствиями черепно-мозговой травмы отводится ноотропным препаратам (ноотропил, пирацетам) – веществам, оказывающим позитивное специфическое влияние на высшие интегративные функции мозга за счет прямого воздействия на метаболизм нейронов и повышающим устойчивость центральной нервной системы к повреждающим факторам.
Одним из методов опосредованного воздействия на высшие интегративные функции мозга и метаболизм нейронов (церебропротективное действие) является использование пептидных биорегуляторов – комплекс полипептидных фракций, выделенных из коры головного мозга свиней (церебролизин), депротеинизированный гемодериват из крови телят – актовегин; соли янтарной кислоты – цитофлавин, мексидол; нейротропных витаминных препаратов В1, В12, Е; адаптогенов (женьшень, лимонник, настойка элеутерококка).
До настоящего времени отсутствует единая точка зрения в отношении предупреждения и лечения посттравматической эпилепсии. Это объясняется отсутствием прямой зависимости между тяжестью травмы и периодом развития заболевания, полиморфизмом клинического проявления и резистентностью эпилептических припадков к проводимой терапии. Достичь достаточно стойкого терапевтического эффекта в лечении посттравматической эпилепсии можно только путем раннего начала противосудорожной терапии, соответствия выбранного препарата типу эпилептического припадка (припадков) у данного больного. Современные подходы к подбору дозы, замене, комбинации препаратов при лечении посттравматической эпилепсии систематизированы и изложены в главе «Эпилепсия и пароксизмальные расстройства сознания неэпилептической природы».
Большое значение в лечении посттравматических расстройств придается психотерапии, особенно в сочетании с физиотерапией, лечебной физкультурой, рефлексотерапией.
Немаловажным является амбулаторно-поликлинический этап реабилитации больных, включающий проведение неврологического диспансерного динамического наблюдения. Больные должны состоять на учете у невролога и не реже чем раз в 6 мес. подвергаться неврологическому обследованию, а при необходимости и инструментальному. При развитии декомпенсации или прогрессировании заболевания больные направляются на обследование и лечение в неврологический стационар.
Закрытая черепно-мозговая травма встречается значительно чаще, чем открытая. По данным Ю. Д. Арбатской (1971), закрытые черепно-мозговые травмы составляют 90,4 % всех травматических поражений головного мозга. Этим обстоятельством, а также значительными трудностями, возникающими при врачебно-трудовой (О. Г. Виленский, 1971) и судебно-психиатрической (Т. Н. Гордова, 1974) экспертизе, объясняется и значение патопсихологических исследований в отдаленный период закрытой черепно-мозговой травмы.
МКБ-10 относит последствия черепно-мозговой травмы к состояниям, описываемым рубрикой F0 - Органические, включая симптоматические, психические расстройства (подрубрика F07.2 - посткоммоционный синдром и др.).
В течении черепно-мозговой травмы выделяют 4 стадии (М. О. Гуревич, 1948).
I - начальная стадия наблюдается непосредственно после травмы и характеризуется потерей сознания различной глубины (от комы до обнубиляции) и разной длительности (от нескольких минут и часов до нескольких дней), что зависит от тяжести травмы головы. По окончании этой стадии наступает амнезия, иногда неполная. В начальной стадии бывают нарушения кровообращения, иногда кровотечение из ушей, горла, носа, рвота, реже - судорожные припадки. Начальная стадия длится до 3 суток. Развивающаяся в это время преимущественно общемозговая симптоматика как бы скрывает признаки локального поражения головного мозга. Функции организма в конце стадии восстанавливаются от филогенетически более старых к более новым, позже приобретенным в онто- и филогенезе: вначале - пульс и дыхание, защитный рефлекс, зрачковые реакции, затем появляется возможность речевого контакта.
II - острая стадия характеризуется оглушением, которое нередко остается, когда больной выходит из начальной стадии. Иногда состояние больных напоминает опьянение. Эта стадия длится несколько дней. Общемозговая симптоматика идет на убыль, но начинают проявляться симптомы локального значения. Характерны астенические признаки, резкая слабость, адинамия, головная боль и головокружения. В этой стадии отмечаются и психозы, протекающие в форме реакций экзогенного типа, - делирий, корсаковский синдром. При отсутствии экзогенных факторов, осложняющих течение острой стадии, больной либо выздоравливает, либо его состояние стабилизируется.
III - поздняя стадия, которой свойственна неустойчивость состояния, когда еще не полностью исчезли симптомы острой стадии, а также нет еще полного выздоровления или окончательного оформления резидуальных изменений. Любые экзогенные и психогенные вредности приводят к ухудшению психического состояния. Поэтому в этой стадии часты преходящие психозы и возникающие на астенической почве психогенные реакции.
IV - резидуальная стадия (период отдаленных последствий) характеризуется стойкими локальными симптомами вследствие органического поражения ткани головного мозга и функциональной недостаточностью преимущественно в виде общей астенизации и вегето-сосудистой неустойчивости. В этой стадии определяется течение заболевания по типу травматической церебрастении или травматической энцефалопатии. Вариантом последней Р. А. Наджаров (1970) считает и травматическое слабоумие.
Начальной и острой стадиям черепно-мозговой травмы присущ регредиентный характер. Интеллектуально-мнестическая недостаточность в этих стадиях носит значительно более грубый характер, чем в дальнейшем. Это дало основания В. А. Гиляровскому (1946) говорить об особой псевдоорганической деменции, возникающей вследствие черепно-мозговой травмы. Когда исчезают симптомы, обусловленные функциональными компонентами травматического поражения головного мозга, остается органическое ядро слабоумия, и течение заболевания на длительное время становится более стабильным.
В ряде случаев слабоумие у больных, перенесших черепно-мозговую травму, носит прогредиентный характер.
Такое слабоумие Т. Н. Гордова (1974) обозначала как последующее, в отличие от регредиентного (резидуального).
Иногда прогрессирование слабоумия можно заметить после нескольких лет стабильной клинической картины посттравматического психического дефекта. По мнению М. О. Гуревича и Р. С. Повицкой (1948), такое слабоумие не является собственно травматическим, оно связано с дополнительными экзогенными вредностями. В. Л. Пивоварова (1965) в случаях поступательного развития посттравматической деменции не придает дополнительным вредностям этиологического значения. Последние, по ее мнению, играют роль пускового механизма, вызывающего поступательное развитие травматического поражения головного мозга, существовавшего и до того в компенсированном состоянии. По нашим наблюдениям (1976), картина деменции в этих случаях не соответствует степени выраженности и характеру дополнительных патогенных факторов. Степень интеллектуального снижения значительно больше, чем можно было бы ожидать, исходя из оценки одной лишь атеросклеротической патологии или признаков алкоголизма. Указанные вредности способствуют прогредиентности травматического слабоумия, но течение этой дополнительной патологии также существенно видоизменяется под влиянием травматической церебральной патологии. Происходит как бы своеобразное двустороннее потенцирование идущих рядом патологических процессов, отражающее присущий им патологический синергизм. Так, в отдаленной стадии черепно-мозговой травмы присоединение начального церебрального атеросклероза способствует резкому нарастанию деменции, а затем уже отмечается неблагоприятное течение сосудистого заболевания, без ремиссий, с частичными острыми нарушениями мозгового кровообращения и злокачественной артериальной гипертензией.
Как всякое заболевание экзогенно-органического генеза, последствия черепно-мозговой травмы характеризуются в первую очередь астенией, проявляющейся клинически и патопсихологически повышенной истощаемостью, которую Б. В. Зейгарник (1948) называла кардинальным признаком посттравматических изменений психической деятельности. Эта истощаемость обнаруживается при исследовании в патопсихологическом эксперименте интеллекта и его предпосылок. Посттравматическая мозговая патология крайне редко протекает без интеллектуально-мнестических нарушений. По наблюдениям Б. В. Зейгарник, такая интактность психики отмечается главным образом при проникающих ранениях задних отделов головного мозга.
Б. В. Зейгарник показала, что посттравматическая истощаемость не является однородным понятием. В ее структуре автор выделяет 5 вариантов.
1. Истощаемость носит характер астении и проявляется в снижении работоспособности к концу выполняемого больным задания. Темп интеллектуальной работоспособности, определяемый с помощью таблиц Крепелина или поиска чисел в таблицах Шульте, становится все более медленным, на первый план выступает количественно определяемое ухудшение работоспособности.
2. В некоторых случаях истощаемость носит не диффузный характер, а принимает форму очерченного симптома, проявляется в виде нарушений какой-либо определенной функции, например в виде истощаемости мнестической функции. Кривая запоминания 10 слов в этих случаях носит зигзагообразный характер, известный уровень достижений сменяется спадом мнестической продуктивности.
3. Истощаемость может проявляться в виде нарушений мыслительной деятельности. У больных отмечаются поверхностность суждений, затруднения в выделении существенных признаков предметов и явлений. Такого рода поверхностные суждения носят преходящий характер и являются следствием истощаемости. Уже незначительное психическое напряжение оказывается для больного непосильным и приводит к выраженной истощаемости. Но такого рода истощаемость нельзя смешивать с обычной утомляемостью. При повышенной утомляемости речь идет о нарастании, номере длительности исследования, количества ошибок и ухудшении временных показателей. При этом же виде истощаемости происходит временное снижение уровня интеллектуальной деятельности. Уровень обобщения у больных в целом не снижен, им доступны достаточно дифференцированные решения отдельных довольно сложных заданий. Характерная особенность этого нарушения заключается в неустойчивости способа выполнения задания.
Адекватный характер суждений больных оказывается нестойким. Выполняя какое-либо более или менее длительное задание, больные не удерживают правильный модус деятельности, верные решения чередуются с ошибочными, легко корригируемыми в процессе исследования. Б. В. Зейгарник (1958, 1962) определила такой вид нарушений мышления как непоследовательность суждений. Она обнаруживается главным образом при таких экзогенно-органических заболеваниях, как церебральный атеросклероз, и последствиях черепно-мозговой травмы.
4. Истощаемость может приближаться к повышенной психической пресыщаемости. При длительной монотонной деятельности выполняемая обследуемым работа начинает тяготить его, изменяются скорость и ритм выполнения задания, появляются вариации в модусе деятельности: вместе предписанных инструкцией значков обследуемый начинает рисовать другие, отходя от заданного образца. Пресыщаемость характерна и для здоровых, но у перенесших черепно-мозговую травму она наступает раньше и носит более грубый характер. Особенно четко этот вид истощаемости обнаруживается с помощью специальной методики для исследования пресыщения (A. Karsten, 1928).
5. В ряде случаев истощаемость проявляется в виде невозможности образования самого психического процесса, в первичном снижении церебрального тонуса. В качестве примера Б. В. Зейгарник приводила периодически наступающие у больных, перенесших закрытую черепно-мозговую травму, нарушения узнавания, когда показываемый обследуемому предмет или его изображение определяются по родовому признаку. Нарисованную грушу такой больной определяет словом «фрукты» и т. п.
Повышенная истощаемость характеризует психическую деятельность больных в отдаленный период черепно-мозговой травмы и является признаком, чрезвычайно важным при отграничении такого рода болезненных состояний от внешне сходных, например, при необходимости дифференциальной диагностики между симптоматической посттравматической и истинной эпилепсией. Она обнаруживается при патопсихологическом исследовании памяти, внимания, интеллектуальной работоспособности и мыслительной деятельности. Исследующий не может ограничиться тем, что определяет наличие повышенной истощаемости в одном из перечисленных видов деятельности больного в ситуации исследования; он должен дать достаточно полную характеристику истощаемости в соответствии с приведенной типологией. Истощаемость больше выражена в период, непосредственно следующий за начальной и острой стадиями, когда, по данным Б. В. Зейгарник, еще четко не определился характер нарушений психических функций, - пойдут они по регрессивному или прогредиентному типу, что свидетельствует о динамичности самого нарушения. Истощаемость психических функций обнаруживается и в достаточно отдаленный период черепно-мозговой травмы, усиливаясь с присоединением патосинергических факторов, интеркуррентной соматической патологии.
Обнаружение истощаемости, ее качественная характеристика и определение степени выраженности могут иметь важное экспертное значение, способствовать уточнению нозологической диагностики и индивидуального прогноза. О. Г. Виленский (1971) отмечает, что патопсихологическое исследование помогает уточнить не только характер клинической симптоматики, но и функциональный диагноз посттравматических состояний и даже имеет в ряде случаев решающее значение в определенной степени утраты трудоспособности. С этой целью исследование у лиц, перенесших черепно-мозговую травму, автор производил с помощью специального набора методик (заучивание 10 слов, таблицы Крепелина, метод совмещения по В. М. Когану, таблицы Шульте). Все эти методики применялись для анализа колебаний уровня достижений при осуществлении длительной деятельности. Таким образом, в эксперименте создавалась ситуация, способствующая выявлению истощаемости и определению устойчивости модуса деятельности. В результате исследований О. Г. Виленским установлено, что общими особенностями динамики деятельности при посттравматических астенических состояниях являются кратковременные врабатываемость и упражняемость, быстро сменяющиеся утомлением. По нашим наблюдениям, соотношения между врабатываемостью и упражняемостью, с одной стороны, и истощаемостью - с другой, зависят от степени выраженности травматического поражения, посттравматической энцефалопатии. Чем больше выражены энцефалопатические изменения, тем менее значительны проявления врабатываемости. Такой же параллелизм можно установить и между степенью интеллектуального снижения и нивелированием врабатываемости.
Выраженное травматическое слабоумие встречается не так уж часто. По данным А. Л. Лещинского (1943), травматическое слабоумие определялось у 3 из 100 лиц, перенесших черепно-мозговую травму, по Л. И. Ушаковой (I960), - у 9 из 176. Н. Г. Шуйский (1983) указывает, что травматическое слабоумие среди расстройств отдаленного периода составляет 3-5 %.
Р. С. Повицкая (1948) установила, что при закрытой травме головы преимущественно страдают лобные и лобно-височные отделы коры большого мозга. В результате этого нарушается деятельность наиболее дифференцированных и позже сформированных в генетическом отношении систем головного мозга. По мнению Ю. Д. Арбатской (1971), патология этих же отделов головного мозга имеет большое значение в формировании посттравматической деменции.
Клинические проявления посттравматической деменции достаточно разнообразны: можно выделить варианты, оформляющиеся по типу простого слабоумия, псевдопаралича, параноидного слабоумия, характеризующиеся преимущественно аффективно-личностными нарушениями. В. Л. Пивоварова выделяет 2 основных варианта синдромов посттравматического слабоумия: простое травматическое слабоумие с упорядоченностью поведения при наличии некоторой аффективной неустойчивости; психопатоподобный синдром (сложный вариант слабоумия), при котором наблюдаются расторможенность влечений, истерические проявления, иногда - эйфория, дурашливость, повышенная самооценка.
В связи с этим в психологической диагностике посттравматического органического синдрома важное значение приобретают исследования личности. Отдаленный период закрытой черепно-мозговой травмы чаще всего отмечается выраженными характерологическими изменениями при незначительном или умеренном снижении интеллектуально-мнестической деятельности (характеропатический вариант органического психосиндрома, по Т. Bilikiewicz, 1960).
В ситуации исследования эти больные чаще всего обнаруживают выраженную аффективную лабильность (с ней в известной мере Б. В. Зейгарник связывала и истощаемость психических процессов).
Личностные проявления у больных, перенесших в прошлом черепно-мозговую травму, отличаются большим разнообразием не только по клинической картине, но и по данным патопсихологического исследования. Повышенный нейротизм сочетается с интроверсией, но чаще с экстраверсией. При исследовании по методике Т. Дембо - С. Я. Рубинштейн чаще всего отмечается полюсная самооценка - максимально низкая по шкалам здоровья и счастья, максимально высокая по шкале характера. На самооценку больного накладывает отпечаток выраженная аффективная лабильность, крайне легко возникает самооценка ситуационно-депрессивного типа, особенно по шкале настроения. При псевдопаралитическом варианте слабоумия самооценка носит эйфорически-анозогнозический характер.
В известной мере клиническим проявлениям соответствует характерный для больного уровень притязаний. Так, при неврозо- и психопатоподобных проявлениях в клинической картине чаще всего наблюдается большая хрупкость уровня притязаний, при псевдопаралитических явлениях - ригидный тип уровня притязаний, не корригируемый уровнем истинных достижений.
Исследование особенностей личности по MMPI мы производили при относительной интеллектуальной сохранности больных. Это исследование выявляло повышение истощаемости и быстрое наступление пресыщаемости. Какой-либо специфики, обусловленной черепно-мозговой травмой, при этом мы не обнаруживали. Главным образом устанавливались особенности отношения больного к самому факту исследования и синдромологически определялись присущие ему личностные изменения в виде ипохондрических, гипотимических, психопатоподобных состояний и т.п.
Сходные данные получены нами и с помощью опросника Шмишека - часто отмечался сочетанный тип акцентуации. На фоне высокого среднего показателя акцентуации выделялись особенно высокие показатели по шкалам дистимии, возбудимости, аффективной лабильности, демонстративности.
Ушиб головного мозга – тяжелая черепно-мозговая травма, в результате которой всегда происходит нарушение структуры тканей мозга с формированием очага некроза (местная гибель ткани). От глубины и обширности поражения, а также от того, как быстро была оказана первая помощь, зависит очень многое: объем лечения, его сроки, длительность периода реабилитации и восстановление функций организма.
Основная и, по сути, единственная причина этой патологии – травма головы, которая может быть как открытой, так и закрытой:
- бытовой травматизм (чаще всего падение с высоты на твердую поверхность или предметы, в том числе с высоты собственного роста);
- удар головой во время дорожно-транспортного происшествия;
- криминальный травматизм (удар по голове тупым предметом);
- травма на производстве, особенно связанном с выполнением высотных работ;
- спортивная травма;
- травма, полученная во время приступа эпилепсии и при других заболеваниях, сопровождаемых судорожным синдромом.
Симптомы
Почти всегда ушиб головного мозга сопровождается утратой сознания.Выделяют легкую, среднюю и тяжелую степень ушиба головного мозга. К счастью, у большинства пациентов выявляется легкая травма, при которой прогноз обычно оказывается благоприятным.
Потеря сознания. Этот симптом при такой травме наблюдается практически у всех пострадавших. При ушибе легкой степени это состояние сохраняется не более часа, при средней – до 5-6 часов, а при тяжелой – несколько суток, а иногда даже недель.
Нарушение сознания. Пострадавшие могут быть заторможены, сонливы, оглушены, нередко они дезориентированы во времени и пространстве, не могут воспроизвести события, предшествующие получению травмы, на вопросы отвечают односложно. При ушибе тяжелой степени пострадавший может находиться в сопоре (есть реакция только на сильные раздражители) или в коме (разбудить больного или вызвать какую-то реакцию невозможно).
Травматическая амнезия. Возможно множество вариантов: пострадавший может не помнить предшествующие события, не запоминает и события, происходящие после травмы, в тяжелых случая человек не может вспомнить не только то, что происходило до происшествия, но и часть своей жизни, а иногда вообще ничего.
Головная боль, головокружение, слабость. Боль обычно интенсивная, постепенно уменьшается, иногда больной может назвать область, в которой она наиболее выражена. Головокружение, слабость и нарушение координации движений – частые спутники ушиба мозга, особенно, если удар пришелся на затылок.
Рвота. Один из характерных признаков этой патологии. При легкой травме данный симптом может отсутствовать либо проявиться однократно. При ушибах средней и тяжелой степени рвота может быть многократной, не приносящей облегчения. Обычно симптом проявляется спонтанно, пострадавшие редко жалуются на предшествующую тошноту.
Нарушение ритма сердца. При черепно-мозговых травмах нередко страдают вегетативные центры, регулирующие сердечную деятельность, поэтому возможно изменение частоты сердечных сокращений и уровня артериального давления. Возможно как появление (ЧСС меньше 60 в 1 минуту), так и тахикардии (ЧСС более 90 ударов в минуту). В большинстве случаев .
Нарушение дыхания . При легкой и средней степени тяжести травмы наблюдается тахипноэ (учащение дыхательных движений более 20 в 1 минуту). При тяжелой травме мозга дыхание становится не только учащенным, но и поверхностным и неритмичным. Поверхностные дыхательные движения могут чередоваться с глубокими, возможны кратковременные остановки дыхания.
Температурная реакция. Чаще всего наблюдается при тяжелой травме, когда происходят нарушения в области центра терморегуляции. Температура тела может резко подниматься до 39-41 градусов, что может привести к развитию судорожного синдрома. Это особенно опасно для маленьких детей.
Неврологические нарушения. Поражение нервной системы может проявляться разнообразными признаками, выраженность которых зависит от тяжести травмы. У пострадавших могут наблюдаться непроизвольные движения глазных яблок, разный размер зрачков, нарушение координации движений, иногда речи, непроизвольное мочеиспускание и дефекация, нарушение чувствительности и др. Неврологические симптомы оценивает врач.
Лечение
Пострадавший с подозрением на ушиб головного мозга должен быть как можно быстрее доставлен в медицинское учреждение, где и будет проводиться его дальнейшее лечение. В зависимости от тяжести травмы пациенты могут находиться в стационаре от 1-2 недель до нескольких месяцев. В тяжелых случаях больным может понадобиться хирургическое вмешательство. Если операция не требуется, то проводится симптоматическое лечение, направленное на поддержание функций организма и восстановление поврежденных структур головного мозга: инфузионная и антибактериальная терапия, мочегонные средства, обезболивающие препараты, гормоны, нейропротекторы, витамины и др. Самолечение недопустимо!
Последствия
К сожалению, даже легкая, на первый взгляд, травма может привести к тяжелым, иногда необратимым последствиям, поэтому так важно квалифицированное своевременное лечение.
При адекватном лечении легкие ушибы головного мозга излечиваются без последствий, и происходит полное восстановление трудоспособности, однако в течение года рекомендуется наблюдение у невролога.
Ушибы средней и тяжелой степени могут привести к атрофии вещества головного мозга, образованию кист, рубцов, посттравматической гидроцефалии и других состояний, которые могут проявляться различными органическими и психическими расстройствами. Клинически это выражается в виде парезов и параличей, нарушением координации, речи, судорожными припадками, амнезией, снижением интеллекта и нарушением когнитивных функций (память, внимание и др.).
Тяжелые ушибы головного мозга в 30-50 % случаев, к сожалению, заканчиваются летальным исходом или выходом из комы в вегетативное состояние, дальнейший прогноз развития которого непредсказуем.
К какому врачу обратиться
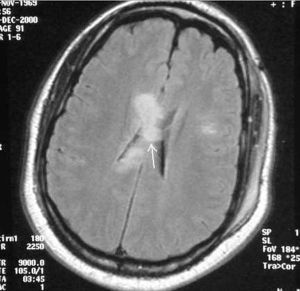
При подозрении на ушиб мозга необходим осмотр у травматолога и невролога. В дальнейшем может понадобиться нейрохирургическая операция. Для диагностики повреждения используют КТ, МРТ, рентгенографию.
Черепно-мозговой травмой (ЧМТ) принято считать повреждение вещества головного мозга и костей черепа в результате воздействия травмирующего фактора (механической силы). может сочетаться с повреждением мягких тканей головы и лицевого скелета. Если повреждения затрагивают только мягкие ткани или же кости лицевого скелета, то такая травма не является черепно-мозговой. Известно несколько видов ЧМТ, которые отличаются друг от друга характером поражения вещества мозга и клиническими признаками. ЧМТ может быть успешно пролечена, без каких-либо последствий для больного, а может оставить после себя значительный дефект, с которым человеку придется прожить всю оставшуюся жизнь. О том, какие бывают ЧМТ, каковы их последствия, как проводится реабилитация после ЧМТ, а также о разновидностях родовых ЧМТ, вы сможете узнать из данной статьи.
Виды ЧМТ
 Черепно-мозговая травма может быть открытой (сопровождается нарушением целостности апоневроза) или закрытой (апоневроз не поврежден)
Черепно-мозговая травма может быть открытой (сопровождается нарушением целостности апоневроза) или закрытой (апоневроз не поврежден) Чтобы понять классификацию ЧМТ, требуется пояснить, что апоневроз - это широкая сухожильная пластинка, расположенная между кожей и надкостницей, иначе называется сухожильным шлемом .
ЧМТ может быть:
- открытой (если она сопровождается повреждением мягких тканей головы с ранением апоневроза, или это перелом костей свода черепа с ранением прилежащих тканей, или это перелом основания черепа с истечением ликвора). Если при открытой ЧМТ повреждается и твердая мозговая оболочка, то такую травму называют проникающей, если же эта оболочка остается целой, то травма является непроникающей;
- закрытой (когда нет повреждения мягких тканей, или они повреждены, но апоневроз целый).
Общепринятым является деление ЧМТ на несколько видов (клинических типов повреждения головного мозга и костей черепа):
- перелом костей черепа;
- (не имеет степеней тяжести вопреки всеобщему мнению населения). Это преходящее нарушение функций головного мозга после воздействия травмирующего фактора. При сотрясении головного мозга изменения возникают на молекулярном уровне;
- (легкой степени, средней или тяжелой). Это как бы рана внутри мозга;
- сдавление головного мозга (инородным телом, вдавленным переломом черепа, гигромой (скопление спинномозговой жидкости в оболочке), скоплением воздуха в полости черепа);
- внутричерепное кровоизлияние (субарахноидальное кровоизлияние, кровоизлияние в желудочки мозга, внутримозговое кровоизлияние, эпи- и субдуральные гематомы);
- диффузное аксональное поражение (ДАП). При этом виде ЧМТ разрываются аксоны, связывающие кору головного мозга со стволовыми структурами. Это очень тяжелая травма с плохим реабилитационным потенциалом.
Сотрясение головного мозга и ушиб легкой степени являются легкими ЧМТ, ушиб головного мозга средней степени – травмой средней степени тяжести, тяжелый ушиб головного мозга и ДАП – тяжелой травмой. Сдавление головного мозга, внутричерепное кровоизлияние могут быть как травмами средней степени тяжести, так и тяжелыми (что зависит от конкретной ситуации). Возможно одновременное наличие у больного нескольких видов ЧМТ (например, ушиба головного мозга и САК, перелома костей черепа и гематомы).
Гематомы могут быть:
- эпидуральными - образуются в результате переломов костей черепа с разрывом оболочечной артерии или ее ветвей. При этом кровь скапливается между костью черепа и самой наружной оболочкой головного мозга;
- субдуральными - возникают при разрыве соединительных вен субдурального пространства или разрыва артерий и вен коры головного мозга. Кровь при этом скапливается между паутинной оболочкой и твердой мозговой оболочкой головного мозга;
- внутримозговыми - когда происходит разрыв кровеносного сосуда в глубине мозгового вещества.
Признаки ЧМТ
ЧМТ – это коварная травма. Конечно, в большинстве случаев ее наличие легко установить по ряду симптомов. Однако иногда первые признаки могут появиться спустя несколько дней или даже недель после травмы.
Признаками ЧМТ обычно служат:
- утрата сознания или его спутанность. Чаще всего это происходит в момент получения ЧМТ, но может возникнуть и отдаленно. Нарушение сознания через какое-то время после травмы характерно для внутричерепных гематом;
- головная боль;
- , шаткость при ходьбе;
- тошнота и рвота;
- нечеткость зрения, двоение предметов;
- шум в ушах;
- слабость и онемение в одной или нескольких конечностях;
- нарушение речи;
- утрата памяти на некоторый промежуток времени (чаще всего на период до травмы или сразу после);
- эпилептический припадок;
- неадекватное поведение (возбуждение, дезориентация, заторможенность).
Следует понимать, что каждый отдельно взятый симптом отнюдь не является обязательным признаком ЧМТ. Наличие нарушения речи без сведений о травмирующем факторе вряд ли будет признаком ЧМТ. А просто тошнота и рвота без удара головой или по голове могут вообще быть связаны с совершенно другими заболеваниями. Поэтому, конечно, первым признаком ЧМТ являются сведения о травмирующем факторе. Остальные симптомы уже должны рассматриваться в контексте возможной ЧМТ. Иногда бывает так, что сам человек полностью амнезирует события, связанные с травмой (то есть отрицает ее факт), свидетелей при этом нет и внешних повреждений тоже нет. В таких случаях не сразу удается заподозрить ЧМТ.
Последствия ЧМТ
 Еще некоторое время даже после легкой ЧМТ больной может предъявлять жалобы на головную боль, головокружение, рассеянность внимания, невозможность сосредоточиться
Еще некоторое время даже после легкой ЧМТ больной может предъявлять жалобы на головную боль, головокружение, рассеянность внимания, невозможность сосредоточиться Обычно под термином «последствия» ЧМТ медики имеют ввиду те изменения со стороны здоровья, которые являются следствием травмы спустя как минимум 12 месяцев после ЧМТ. Легкая ЧМТ при правильном лечении, соблюдении всех лечебных рекомендаций чаще всего проходит бесследно. Прогнозировать, чем закончатся другие степени тяжести ЧМТ, довольно трудно.
Ушиб головного мозга – это черепно-мозговая травма с повреждением структуры мозга.
Классификация черепно – мозговой травмы:
Сотрясение головного мозга – 80 – 90%;
ушиб головного мозга – 5 – 12%;
сдавление головного мозга – 3 – 5%.
Травма может быть получена в результате дорожно – транспортного происшествия, травмирования на работе и в быту, при побоях и избиении, падении с высоты, часто при падении с балконов и окон во время алкогольного опьянения, во время эпилептического приступа, при нырянии, падении на голову тяжелых предметов, при завалах в шахтах, пещерах, военных действиях.
В результате травмы происходит нарушение высшей нервной деятельности, что проявляется общемозговыми и очаговыми симптомами. Ушиб мозга может развиться в месте приложения удара и в зоне противоположной удару (при ударе о череп) – противоудар. Повреждаются клетки мозга, сосуды и их взаимосвязи, на мозг токсически действуют продукты распада пострадавших клеток и гемоглобина крови. В тяжелых случаях происходит размозжение вещества мозга. Самое тяжелое повреждение - диффузное аксональное повреждение головного мозга, которое возникает при резком изменении скорости движения головы, когда мозгу придается вращательное движение. При этом аксоны черепных нервов вырываются из мозга или происходят разрывы аксонов в белом веществе, в веществе мозга выявляются многочисленные мелкоочаговые кровоизлияния. Больной впадает в глубокую кому, летальность данного состояния – 90%. Часто это бывает при дорожно – транспортных авариях, падении с высоты или при сильном ударе в подбородок.
Симптомы ушиба мозга
Черепно-мозговая травма может быть открытой с нарушением целостности кожного покрова и костей и закрытой, при которой сохраняется целостность кожных покровов, кости черепа могут иметь нарушения целостности, а могут и не иметь, а функции мозга нарушаются. При переломах основания черепа возможно развитие ликворреи – вытекания ликвора из ушей и носа и кровотечение из уха. Это является весьма серьезным признаком тяжелой черепно-мозговой травмы.
Ушиб головного мозга может иметь легкое, средней тяжести и тяжелое течение.
Легкая степень тяжести ушиба головного мозга характеризуется потерей сознания от нескольких минут до часа, ретроградной амнезией (потерей памяти на события предшествующие травме, саму травму и какой-то период после травмы), рвотой, гипертермией, нарушением сердечно – сосудистой системы – повышение артериального давление, учащение или замедление пульса, отсутствием аппетита, нарушением сна, головокружением, пошатыванием. Жизненные функции не нарушаются. При осмотре нейрохирург или невролог обнаружит рассеянную неврологическую симптоматику – нистагм, возможно анизокарию, пирамидную недостаточность, возможны менингеальные знаки.
Могут быть переломы черепа и субарахноидальные кровоизлияния.
При люмбальной пункции повышено ликворное давление.
Регрессирование неврологической симптоматики происходит в течении 2 – 3 недель – до 2 месяцев.
Средняя степень тяжести ушиба головного мозга характеризуется отключением сознания от нескольких десятков минут до 4 – 6 часов, выраженной ретроградной амнезией, головной болью, неоднократной рвотой, расстройствами психики, нарушением жизненных (витальных) функций – брадикардия до 45 в минуту, тахикардия до 120 в минуту, повышение артериального давления до 180., тахипноэ (учащенное дыхание) до 30 в минуту без нарушения проходимости трахеобронхиального дерева, менингеальными симптомами. Невролог увидит менингеальные знаки, изменение мышечного тонуса, разницу сухожильных рефлексов, патологические пирамидные знаки, очаговые симптомы, указывающие на место повреждения – глазодвигательные нарушения – ограничение движений глазных яблок, конвергенции, косоглазие, двоение, птоз, парезы конечностей.
При люмбальной пункции – повышено ликворное давление. При субарахноидальном кровоизлиянии – кровь в ликворе.
Регресс симптоматики происходит в течение 4 – 5 недель до 2 месяцев.
Ушиб головного мозга тяжелой степени характеризуется длительным выключением сознания от нескольких часов до недель, двигательным беспокойством, тяжелыми нарушениями витальных функций – брадикардия ниже 40, тахикардия выше 120, тахипноэ более 40,нарушение сердечного ритма, нарушением проходимости трахеобронхиального дерева, гипертермией до 40 градусов. В неврологическом статусе преобладает стволовая симптоматика – плавающие глазные яблоки, анизокария, нистагм, нарушение глотания, косоглазие по вертикали, горметонические изменения мышечного тонуса (периодические тонические спазмы с резким повышением тонуса в конечностях), децеребрационная ригидность (повышенние тонуса мышц экстензоров (разгибателей) и относительное расслабление мышц-сгибателей), двусторонние патологические знаки, возможно развитие эпилептических приступов.
При люмбальной пункции значительно повышено давление. При субарахноидальном кровоизлиянии – кровь в ликворе.
При компьютерной томографии и магниторезонансной томографии определяется гипотензивный очаг ушиба мозга, признаки отека мозга, мелкие очаги кровоизлияний. Могут быть переломы костей свода и основания черепа, субарахноидальные кровоизлияния.
Обследование
При получении травмы головы, даже незначительной по Вашему мнению, нужно обратиться к врачу для исключения черепно – мозговой травмы или своевременного лечения при наличии травмы мозга. При потере сознания в результате травмы нужно вызвать скорую помощь. Необходимыми обследованиями будет рентгенологическое исследование – от рентгена черепа и шейного отдела позвоночника до компьютерной томографии (в зависимости от обнаруженной неврологической симптоматики), осмотр окулиста, электроэнцефалография, осмотр нейрохирурга, люмбальная пункция – возможно неоднократная. При установлении диагноза ушиба головного мозга необходима 100% госпитализация в специализированное нейрохирургическое отделение. Постельный режим от 7 суток до 2 недель в зависимости от тяжести ушиба мозга. При тяжелом ушибе головного мозга необходимы реанимационные мероприятия, при ушибе мозга с размозжением вещества мозга или при выраженном отеке мозга показано нейрохирургическое оперативное лечение – костнопластическая трепанация, наложение фрезевых отверстий.
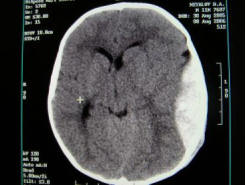
Лечение ушиба мозга
Лечение назначается в зависимости от степени тяжести и клиники заболевания. Используют нейропротекторы – церебролизин, сомазина, цераксон, кортексин, семакс, антиоксиданты – солкосерил, актовегин, милдронат, витамин Е, мексидол, венотонические препараты – L-лизина эсцинат, сосудистые препараты для улучшения микроциркуляции – кавинтон, сермион, трентал, дегидратацию, седативные препараты, витамины группы В, антибиотики. В тяжелых случаях важен заботливый уход для профилактики возможного образования пролежней и развития гипостатической пневмонии. При открытых травмах возможно присоединение инфекции и развитие менингита, энцефалита, что значительно утяжеляет течение травмы и ухудшает прогноз.
Последствия ушиба мозга
Периоды черепно-мозговой травмы:
Острый – 2 – 3 недели – до стабилизации функций;
- подострый – 2 (при легком ушибе) – 4 (при средней тяжести ушибе) – 6 (при тяжелом ушибе мозга) месяцев;
- отдаленных последствий – свыше 6 месяцев – неограниченно долго – это вегето-сосудистые симптомы (дистонии), астено-невротические, ликвородинамические, эпилептические, психо-органические синдромы, нарушения движений глазных яблок, косоглазие и двоение (диплопия), парезы и параличи конечностей, дефекты костей черепа, посттравматические кисты головного мозга, посттравматическая энцефалопатия 1 – 2 – 3 степени с различными симптомами.
Часто происходит полное восстановление функций, трудоспособности пострадавшего. При тяжелых черепно-мозговых травмах летальность составляет 30 – 50%. После тяжелых травм возможна инвалидизация из-за психических изменений – когнитивных нарушений (интеллектуальных), развития эпилептических приступов, наличия дефектов костей черепа, стойких нарушений ликвородинамики, парезов конечностей, нарушения зрения. Больные направляются на нейроофтальмологическую МСЭК, которая определяет % утраты трудоспособности или инвалидность.
Перенесшие черепно-мозговую травму наблюдаются у врача-невролога, принимают курсовое медикаментозное лечение – в основном нейропротекторами (доказательную базу нейропротекторной эффективности имеет церебролизин, глицин), витаминами, сосудистыми препаратами, венотониками, седативными препаратами, в динамике делается электроэнцефалография. При необходимости в лечении участвуют врачи – психиатр, ЛОР, окулист. Показано санаторно – курортное лечение в нежаркое время года, психотерапия, иглорефлексотерапия, аромотерапия.
Консультация врача по теме ушиб мозга
Вопрос: обязательна ли госпитализация при переломе костей черепа, если самочувствие не страдает?
Ответ: обязательна госпитализация в нейрохирургическое отделение. Амбулаторно можно лечиться только при сотрясении головного мозга с легким типом течения.
Вопрос: перед выпиской после ушиба мозга без перелома черепа мне назначили повторное обследование – компьютерный томограф. Зачем?
Ответ: Для определения исхода ушиба мозга – полное восстановление или образовалась ликворная киста (определить ее размеры, расположение, наличие внутричерепной гипертензии) или произошли кистозно – глиозные изменения с развитием арахноидита. Это нужно для решения вопросов трудоспособности, дальнейшей реабилитации.
Врач невролог высшей категории Кобзева Светлана Валентиновна